1.
Hofman A, Rocca WA, Brayne C, et al. The prevalence of dementia in Europe : a collaborative study of 1980-1990 findings. Eurodem prevalence research group. Int J Epidemiol 1991; 20 : 736–48.
2.
Moise P, Schwarzinger M, Um MY, and the dementia Experts’ Group. Dementia care in 9 OECD countries : a comparative analysis. Paris : Organisation de Coopération et de Développement Économiques (OCDE), 2004.
3.
Lobo A, Launer LJ, Fratiglioni L, et al. Prevalence of dementia and major subtypes in Europe : a collaborative study of population-based cohorts. Neurology 2000; 54 (suppl 5) : S4–9.
4.
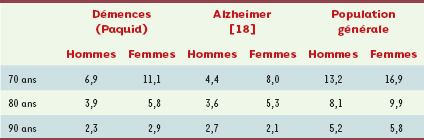
Ramaroson H, Helmer C, Barberger-Gateau P, et al. Prévalence de la démence et de la maladie d’Alzheimer chez les personnes de 75 ans et plus : données réactualisées de la cohorte Paquid. Rev Neurol 2003; 159 : 405–11.
5.
Fitzpatrick AL, Kuller LH, Ives DG, et al. Incidence and prevalence of dementia in the Cardiovascular health study. J Am Geriatr Soc 2004; 52 : 195–204.
6.
De Ronchi D, Berardi D, Menchetti M, et al. Occurrence of cognitive impairment and dementia after the age of 60 : a population-based study from Northern Italy. Dement Geriatr Cogn Disord 2005; 19 : 97–105.
7.
Institut National de la Statistique et des Études Economiques (INSEE). Projections démographiques pour la France, ses régions et ses départements (Horizon 2030/2050). Paris : INSEE Résultats, 2003 : 3–38.
8.
Fratiglioni L, Wang HX, Ericsson K, et al. Influence of social network on occurence of dementia : a community-based longitudinal study. Lancet 2000; 355 : 1315–9.
9.
Ravaglia G, Forti P, Maioli F, et al. Incidence and etiology of dementia in a large elderly Italian population. Neurology 2005; 64 : 1525–30.
10.
Gilman S, Koller M, Black RS, et al. Clinical effects of Abeta immunization (AN1792) in patients with AD in an interrupted trial. Neurology 2005; 64 : 1553–62.
11.
Letenneur L, Dequae L, Jacqmin H, et al. Prévalence de la démence en Gironde (France). Rev Epidemiol Sante Publ 1993; 41 : 139–45.
12.
Brookmeyer R, Gray S, Kawas C. Projections of Alzheimer’s disease in the United States and the public health impact of delaying disease onset. Am J Publ Health 1998; 88 : 1337–42.
13.
Farrer LA, Cupples LA, Haines JL, et al. Effects of age, sex, and ethnicity on the association between apolipoprotein E genotype and Alzheimer disease. A meta-analysis. APOE and Alzheimer disease meta-analysis consortium. JAMA 1997; 278 : 1349–56.
14.
Cumming AM, Robertson F. Polymorphism at the apo E locus in relation to risk of coronary disease. Clin Genet 1984; 25 : 310–3.
15.
Agero-Torres H, Fratiglioni L, Guo Z, et al. Mortality from dementia in advanced age : a 5-year follow-up study of incident dementia cases. J Clin Epidemiol 1999; 52 : 737–43.
16.
Wolfson C, Wolfson DB, Asgharian M, et al. A reevaluation of the duration of survival after the onset of dementia. N Engl J Med 2001; 344 : 1111–6.
17.
Helmer C, Joly P, Letenneur L, et al. Mortality with dementia : results from a French prospective community-based cohort. Am J Epidemiol 2001; 154 : 642–8.
18.
Larson EB, Shadlen MF, Wang L, et al. Survival after initial diagnosis of Alzheimer disease. Ann Intern Med 2004; 140 : 501–9.
19.
Skoog I, Lernfelt B, Landahl S, et al. 15-year longitudinal study of blood pressure and dementia. Lancet 1996; 347 : 1141–5.
20.
Launer LJ, Ross GW, Petrovitch H, et al. Midlife blood pressure and dementia : the Honolulu-Asia aging study. Neurobiol Aging 2000; 21 : 49–55.
21.
Kivipelto M, Helkala E-L, Laasko MP, et al. Midlife vascular risk factors and Alzheimer’s disease in later life : longitudinal, population based study. Br Med J 2001; 322 : 1447–51.
22.
Ott A, Stolk RP, Hofman A, et al. Association of diabetes mellitus and dementia : the Rotterdam study. Diabetologia 1996; 39 : 1392–7.
23.
Knopman D, Boland LL, Mosley T, et al. Cardiovascular risk factors and cognitive decline in middle-aged adults. Neurology 2001; 56 : 42–8.
24.
Xu WL, Qiu CX, Wahlin A, et al. Diabetes mellitus and risk of dementia in the Kungsholmen project : a 6-year follow-up study. Neurology 2004; 63 : 1181–1186.
25.
Graves A, Van Duijn C, Chandra V, et al. Alcohol and tobacco consumption as risk factors for Alzheimer’s disease : a collaborative reanalysis of case-control studies. Eurodem risk factors research group. Int J Epidemiol 1991; 20 : 48–57.
26.
Ott A, Slooter AJ, Hofman A, et al. Smoking and risk of dementia and Alzheimer’s disease in a population-based cohort study : the Rotterdam Study. Lancet 1998; 351 : 1840–3.
27.
Juan D, Zhou DH, Li J, et al. A 2-year follow-up study of cigarette smoking and risk of dementia. Eur J Neurol 2004; 11 : 277–82.
28.
Gustafson D, Rothenberg E, Blennow K, et al. An-18-year follow-up of overweight and risk of Alzheimer disease. Arch Intern Med 2003; 163 : 1524–8.
29.
Tatemichi TK, Paik M, Bagiella E, et al. Risk of dementia after stroke in a hospitalized cohort : results of a longitudinal study. Neurology 1994; 44 : 1885–91.
30.
Prencipe M, Ferretti C, Casini AR, et al. Stroke, disability, and dementia : results of a population survey. Stroke 1997; 28 : 531–6.
31.
Henon H, Durieu I, Guerouaou D, et al. Poststroke dementia : incidence and relationship to prestroke cognitive decline. Neurology 2001; 57 : 1216–22.
32.
Desmond DW, Moroney JT, Sano M, Stern Y. Incidence of dementia after ischemic stroke : results of a longitudinal study. Stroke 2002; 33 : 2254–60.
33.
Lowery K, Ballard C, Rodgers H, et al. Cognitive decline in a prospectively studied group of stroke survivors, with a particular emphasis on the > 75’s. Age Ageing 2002; 31 (suppl 3) : 24–7.
34.
Ivan CS, Seshadri S, Beiser A, et al. Dementia after stroke : the Framingham study. Stroke 2004; 35 : 1264–8.
35.
Altieri M, Di Piero V, Pasquini M, et al. Delayed poststroke dementia : a 4-year follow-up study. Neurology 2004; 62 : 2193–7.
36.
Ott A, Breteler MMB, De Bruyne MC, et al. Atrial fibrillation and dementia in a population-based study. The Rotterdam study. Stroke 1997; 28 : 316–21.
37.
Hofman A, Ott A, Breteler MMB, et al. Atherosclerosis, apolipoprotein E, and prevalence of dementia and Alzheimer’s disease in the Rotterdam study. Lancet 1997; 349 : 151–4.
38.
Kalmijn S, Launer LJ, Lindemans J, et al. Total homocysteine and cognitive decline in a community-based sample of elderly subjects : the Rotterdam Study. Am J Epidemiol 1999; 150 : 283–9.
39.
Hogervorst E, Ribeiro HM, Molyneux A, et al. Plasma homocysteine levels, cerebrovascular risk factors, and cerebral white matter changes (leukoaraiosis) in patients with Alzheimer disease. Arch Neurol 2002; 59 : 787–93.
40.
Guo Z, Fratiglioni L, Zhu L, et al. Occurence and progression of dementia in a community population aged 75 years and older : relationship of antihypertensive medication use. Arch Neurol 1999; 56 : 991–6.
41.
Tzourio C, Dufouil C, Ducimetière P, Alpérovitch A. Cognitive decline in individuals with high blood pressure. Neurology 1999; 53 : 1948–52.
42.
Richards SS, Emsley CL, Roberts J, et al. The association between vascular risk-factor-mediating medications and cognition an dementia diagnosis in a community-based sample of African-Americans. J Am Geriatr Soc 2000; 48 : 1035–41.
43.
in t’ Veld BA, Ruitenberg A, Hofman A, et al. Antihypertensive drugs and incidence of dementia : the Rotterdam study. Neurobiol Aging 2001; 22 : 407–12.
44.
Jick H, Zornberg GL, Jick SS, et al. Statins and the risk of dementia. Lancet 2000; 356 : 1627–31.
45.
Wolozin B, Kellman W, Ruosseau P, et al. Decreased prevalence of Alzheimer disease associated with 3-hydroxy-3-methyglutaryl coenzyme A reductase inhibitors. Arch Neurol 2000; 57 : 1439–43.
46.
Yaffe K, Barrett-Connor E, Lin F, Grady D. Serum lipoprotein levels, statin use, and cognitive function in older women. Arch Neurol 2002; 59 : 378–84.
47.
Forette F, Seux M-L, Staessen JA, et al. Prevention of dementia in randomised double-blind placebo-controlled systolic hypertension in Europe (Syst-Eur) trial. Lancet 1998; 352 : 1347–51.
48.
Forette F, Seux ML, Staessen JA, et al. The prevention of dementia with antihypertensive treatment : new evidence from the systolic hypertension in Europe (Syst-Eur) study. Arch Intern Med 2002; 162 : 2046–52.
49.
Tzourio C, Anderson C, Chapman N, et al. Effects of blood pressure lowering with perindopril and indapamide therapy on dementia and cognitive decline in patients with cerebrovascular disease. Arch Intern Med 2003; 163 : 1069–75.
50.
Ferrucci L, Guralnik JM, Salive ME, et al. Cognitive impairment and risk of stroke in the older population. J Am Geriatr Soc 1996; 44 : 237–41.
51.
Zhu L, Fratiglioni L, Guo Z, et al. Incidence of stroke in relation to cognitive function and dementia in the Kungsholmen project. Neurology 2000; 54 : 2103–07.
52.
Helmer C, Joly P, Letenneur L, et al. Mortality with dementia : results from a French prospective community-based cohort. Am J Epidemiol 2001; 54 : 642–8.
53.
Liebetrau M, Steen B, Skoog I. Stroke in 85-year-olds : prevalence, incidence, risk factors, and relation to mortality and dementia. Stroke 2003; 34 : 2617–22.
54.
Henon H, Pasquier F, Durieu I, et al. Preexisting dementia in stroke patients. Baseline frequency, associated factors, and outcome. Stroke 1997; 28 : 2429–36.
55.
Barba R, Castro MD, del Mar Morin M, et al. Prestroke dementia. Cerebrovasc Dis 2001; 11 : 216–24.
56.
Klimkowicz A, Dziedzic T, Slowik A, Szczudlik A. Incidence of pre- and poststroke dementia : Cracow stroke registry. Dement Geriatr Cogn Disord 2002; 14 : 137–40.
57.
Tang WK, Chan SS, Chiu HF, et al. Frequency and determinants of prestroke dementia in a Chinese cohort. J Neurol 2004; 251 : 604–8.
58.
Henon H, Lebert F, Durieu I, et al. Confusional state in stroke : relation to preexisting dementia, patient characteristics, and outcome. Stroke 1999; 30 : 773–9.
59.
Verdelho A, Hénon H, Lebert F, et al. Depressive symptoms after stroke and relationship with dementia : a three-year follow-up study. Neurology 2004; 62 : 905–11.
60.
Cordonnier C, Henon H, Derambure P, et al. Influence of pre-stroke dementia on the risk of post-stroke epileptic seizures. J Neurol Neurosurg Psychiatry 2005; 76 : 1649–53.
61.
Heruti RJ, Lusky A, Dankner R, et al. Rehabilitation outcome of elderly patients after a first stroke : effect of cognitive status at admission on the functional outcome. Arch Phys Med Rehabil 2002; 83 : 742–9.
62.
Moroney JT, Bagiella E, Tatemichi TK, et al. Dementia after stroke increases the risk of long-term stroke recurrence. Neurology 1997; 48 : 1317–25.
63.
Henon H, Durieu I, Lebert F, et al. Influence of prestroke dementia on early and delayed mortality in stroke patients. J Neurol 2003; 250 : 10–6.
64.
Henon H, Pasquier F, Durieu I, et al. Medial temporal lobe atrophy in stroke patients : relation to pre-existing dementia. J Neurol Neurosurg Psychiatry 1998; 65 : 641–7.
65.
Pohjasvaara T, Mantyla R, Aronen HJ, et al. Clinical and radiological determinants of prestroke cognitive decline in a stroke cohort. J Neurol Neurosurg Psychiatry 1999; 67 : 742–8.
66.
Kilander L, Andren B, Nyman H, et al. Atrial fibrillation is an independent determinant of low cognitive function : a cross-sectional study in elderly men. Stroke 1998; 29 : 1816–20.
67.
Masse I, Bordet R, Deplanque D, et al. Lipid-lowering agents are associated with a slower cognitive decline in Alzheimer’s disease. J Neurol Neurosurg Psychiatry 2005; 76 : 1624–9.
68.
Snowdon DA, Greiner LH, Mortimer JA, et al. Brain infarction and the clinical expression of Alzheimer disease. The Nun study. JAMA 1997; 277 : 813–7.
69.
Nagy Z, Esiri MM, Jobst KA, et al. The effects of additional pathology on the cognitive deficit in Alzheimer’s disease. J Neuropathol Exp Neurol 1997; 56 : 165–70.
70.
Kalaria RN, Ballard C. Overlap between pathology of Alzheimer disease and vascular dementia. Alzheimer Dis Assoc Disord 1999; 13 (suppl 3) : S115–23.
71.
Jellinger KA, Mitter-Ferstl E. The impact of cerebrovascular lesions in Alzheimer disease : a comparative autopsy study. J Neurol 2003; 250 : 1050–5.
72.
Fernando MS, Ince PG. Vascular pathologies and cognition in a population-based cohort of elderly people. J Neurol Sci 2004; 226 : 13–7.
73.
Bowler JV, Munoz DG, Merskey H, Hachinski V. Factors affecting the age of onset and rate of progression of Alzheimer’s disease. J Neurol Neurosurg Psychiatry 1998; 65 : 184–90.
74.
Lee JH, Olichney JM, Hansen LA, et al. Small concomitant vascular lesions do not influence rates of cognitive decline in patients with Alzheimer disease. Arch Neurol 2000; 57 : 1474–9.
75.
Jellinger KA. Small concomitant cerebrovascular lesions are not important for cognitive decline in severe Alzheimer disease. Arch Neurol 2001; 58 : 520–1.
76.
Guo X, Skoog I, Matousek M, et al. A population-based study on motor performance and white matter lesions in older women. J Am Geriatr Soc 2000; 48 : 967–70.
77.
Frisoni GB, Geroldi C. Cerebrovascular disease affects noncognitive symptoms in Alzheimer disease. Arch Neurol 2001; 58 : 1939–40.
78.
O’Brien J, Ames D, Chiu E, et al. Severe deep white matter lesions and outcome in elderly patients with major depressive disorder : follow-up study. Br Med J 1998; 317 : 982–4.
79.
Ballard C, O’Brien J, Barber B, et al. Neurocardiovascular instability, hypotensive episodes, and MRI lesions in neurodegerative dementia. Ann NY Acad Sci 2000; 903 : 442–5.
80.
Fabrigoule C, Letenneur L, Dartigues JF, et al. Social and leisure activities and risk of dementia : a prospective longitudinal study. J Am Geriatr Soc 1995; 43 : 485–90.
81.
Letenneur L, Gilleron V, Commenges D, et al. Are sex and educational level independent predictors of dementia and Alzheimer’s disease ? Incidence data from the PAQUID project. J Neurol Neurosurg Psychiatry 1999; 66 : 177–83.
82.
Helmer C, Damon D, Letenneur L, et al. Marital status and risk of Alzheimer’s disease : a French population-based cohort study. Neurology 1999; 53 : 1953–8.
83.
Jorm AF. Is depression a risk factor for dementia or cognitive decline ? A review. Gerontology 2000; 46 : 219–27.
84.
Engelhart MJ, Geerlings MI, Ruitenberg A, et al. Dietary intake of antioxidants and risk of Alzheimer disease. JAMA 2002; 287 : 3223–9.
85.
Morris MC, Evans DA, Bienias JL, et al. Dietary intake of antioxidant nutrients and the risk of incident Alzheimer disease in a biracial community study. JAMA 2002; 287 : 3230–7.
86.
Larrieu S, Letenneur L, Helmer C, et al. Nutritional factors and risk of incident dementia in the PAQUID longitudinal cohort. J Nutr Health Aging 2004; 8 : 150–4.
87.
Programme National Nutrition Santé (PNNS). La santé vient en mangeant. Le guide alimentaire pour tous. Paris : INPES, 2002.
88.
Abbott RD, White LR, Ross GW, et al. Walking and dementia in physically capable elderly men. JAMA 2004; 292 : 1447–53.
89.
Weuve J, Kang JH, Manson JE, et al. Physical activity, including walking, and cognitive function in older women. JAMA 2004; 292 : 1454–61.
90.
Podewils LJ, Guallar E, Kuller LH, et al. Physical activity, APOE genotype, and dementia risk : findings from the Cardiovascular health cognition study. Am J Epidemiol 2005; 161 : 639–51.
91.
Bodovitz S, Klein WL. Cholesterol modulates alpha-secretase cleavage of amyloid precursor protein. J Biol Chem 1996; 271 : 4436–40.
92.
Frears ER, Stephens DJ, Walters CE, et al. The role of cholesterol in the biosynthesis of beta-amyloid. NeuroReport 1999; 10 : 1699–705.
93.
Howland DS, Trusko SP, Savage MJ, et al. Modulation of secreted beta-amyloid precursor protein and amyloid beta-peptide in brain by cholesterol. J Biol Chem 1998; 273 : 16576–82.
94.
Refolo LM, Malester B, LaFrancois J, et al. Hypercholesterolemia accelerates the Alzheimer’s amyloid pathology in a transgenic mouse model. Neurobiol Dis 2000; 7 : 321–31.
95.
Launer LJ, White LR, Petrovitch H, et al. Cholesterol and neuropathologic markers of AD. A population-based autopsy study. Neurology 2001; 57 : 1447–52.
96.
Streit WJ, Sparks DL. Activation of microglia in the brains of humans with heart disease and hypercholesterolemic rabbits. J Mol Med 1997; 75 : 130–8.
97.
Simons M, Keller P, De Strooper B, et al. Cholesterol depletion inhibits the generation of beta-amyloid in hippocampal neurons. Proc Natl Acad Sci USA 1998; 95 : 6460–4.
98.
Fassbender K, Simons M, Bergmann C, et al. Simvastatin strongly reduces levels of Alzheimer’s disease beta -amyloid peptides Abeta 42 and Abeta 40 in vitro and in vivo. Proc Natl Acad Sci USA 2001; 98 : 5856–61.
99.
Crisby M, Carlson LA, Winblad B. Statins in the prevention and treatment of Alzheimer disease. Alzheimer Dis Assoc Disord 2002; 16 : 131–6.
100.
Shepherd J, Blauw GJ, Murphy MB, et al. Pravastatin in elderly individuals at risk of vascular disease (PROSPER) : a randomised controlled trial. Lancet 2002; 360 : 1623–30.
101.
Heart Protection Study Collaborative Group. MRC/BHF Heart Protection Study of cholesterol lowering with simvastatin in 20 536 high-risk individuals : a randomised placebo controlled trial. Lancet 2002; 360 : 7–22.
102.
Xu H, Gouras GK, Greenfield JP, et al. Estrogen reduces neuronal generation of Alzheimer beta-amyloid peptides. Nat Med 1998; 4 : 447–51.
103.
McEwen BS. Clinical review 108 : the molecular and neuroanatomical basis for estrogen effects in the central nervous system. J Clin Endocrinol Metab 1999; 84 : 1790–7.
104.
Yaffe K, Sawaya G, Lieberburg I, Grady D. Estrogen therapy in postmenopausal women : effects on cognitive function and dementia. JAMA 1998; 279 : 688–95.
105.
Zandi PP, Carlson MC, Plassman BL, et al. Hormone replacement therapy and the incidence of Alzheimer disease in older women. The Cache County study. JAMA 2002; 288 : 2123–9.
106.
Tang MX, Jacobs D, Stern Y, et al. Effect of oestrogen during menopause on risk and age at onset of Alzheimer’s disease. Lancet 1996; 348 : 429–32.
107.
Kawas C, Resnick S, Morrison A, et al. A prospective study of estrogen replacement therapy and the risk of developing Alzheimer’s disease : the Baltimore longitudinal study of aging. Neurology 1997; 48 : 1517–21.
108.
Henderson VW, Paganini-Hill A, Miller BL, et al. Estrogen for Alzheimer’s disease in women : randomized, double-blind, placebo-controlled trial. Neurology 2000; 54 : 295–301.
109.
Mulnard RA, Cotman CW, Kawas C, et al. Estrogen replacement therapy for treatment of mild to moderate Alzheimer’s disease : a 1-year randomized controlled trial. Alzheimer’s disease cooperative study. JAMA 2000; 283 : 1007–15.
110.
Marder K, Sano M. Estrogen to treat Alzheimer’s disease : too little, too late ? So what’s a woman to do ? Neurology 2000; 54 : 2035–7.
111.
Rapp SR, Espeland MA, Shumaker SA, et al. Effect of estrogen plus progestin on global cognitive function in postmenopausal women. JAMA 2003; 289 : 2663–72.
112.
Shumaker SA, Legault C, Rapp SR, et al. Estrogen plus progestin and the incidence of dementia and mild cognitive impairment in postmenopausal women. The Women’s health initiative memory study : a randomized controlled trial. JAMA 2003; 289 : 2651–62.
113.
Henderson VW, Benke KS, Green RC, et al. Postmenopausal hormone therapy and Alzheimer’s disease risk : interaction with age. J Neurol Neurosurg Psychiatry 2005; 76 : 103–5.
114.
Bluming AZ. Hormone replacement therapy : the debate should continue. Geriatrics 2004; 59 : 30-1, 35–7.
115.
Yaffe K. Hormone therapy and the brain. Déjà vu all over again ? JAMA 2003; 289 : 2717–9.
116.
Burkhardt MS, Foster JK, Laws SM, et al. Oestrogen replacement therapy may improve memory functioning in the absence of APOE epsilon4. J Alzheimer Dis 2004; 6 : 221–8.
117.
3C Study Group. Vascular factors and risk of dementia : design of the Three-City study and baseline characteristics of the study population. Neuroepidemiology 2003; 22 : 316–25.