| |
| Med Sci (Paris). 2013 January; 29(1): 11–14. Published online 2013 January 25. doi: 10.1051/medsci/2013291003.Interleukine 22 Une nouvelle piste vers la régénération thymique in vivo ? Linus Williams1 and Rémy Bosselut1* 1Laboratory of immune cell biology, Center for cancer research, National cancer institute, National Institutes of Health, 37 Convent Drive, MD 20892-4Bethesda, Maryland, États-Unis MeSH keywords: Animaux, Humains, Immunité, Interleukines, pharmacologie, physiologie, Souris, Régénération, effets des médicaments et des substances chimiques, Lymphocytes T, immunologie, Thymus (glande) |
Les lymphocytes T sont un composant essentiel du système immunitaire, indispensable aux défenses contre les infections. La production de lymphocytes T décroît rapidement après la puberté, contrairement à celle des autres leucocytes, ce qui implique que ces cellules ne sont pas remplacées si elles sont détruites chez l’adulte. Une étude récente ouvre toutefois de nouvelles perspectives dans ce domaine de la régénération thymique [
1]. |
L’involution thymique des lymphocytes T chez l’adulte La place centrale des cellules T dans les réponses immunitaires provient non seulement de leurs effets directs (par exemple : lyse de cellules infectées par un virus), mais aussi de ce qu’elles coordonnent la fonction des autres cellules immunocompétentes (lymphocytes B, macrophages, etc.) [
2]. Elles reconnaissent des antigènes spécifiques par l’intermédiaire d’un récepteur (TCR, T cell receptor) dont les deux caractéristiques essentielles sont : une expression clonale (une cellule porte une seule spécificité antigénique) et une diversité qui résulte du réarrangement somatique, dans les précurseurs T, des gènes qui codent les chaînes de ce récepteur. Comme toutes les cellules lymphoïdes, les lymphocytes T dérivent de cellules souches hématopoïétiques localisées dans la moelle osseuse. Cependant, l’essentiel de leur développement prend place dans le thymus [
3], un organe associant des composantes hématopoïétiques (au premier rang desquelles les précurseurs T appelés thymocytes) et épithéliales. Les cellules épithéliales, outre leur rôle trophique, sont essentielles à l’établissement d’un répertoire approprié, c’est-à-dire d’un ensemble de cellules T reconnaissant un large spectre d’antigènes et ne réagissant pas contre les molécules du soi [
4]. Cette chaîne de production n’opère à plein régime que chez l’enfant, car le thymus involue rapidement après la puberté et ne subsiste qu’à l’état résiduel chez l’adulte [
5]. Divers mécanismes homéostatiques périphériques (post-thymiques) maintiennent ce capital cellulaire, à la fois en nombre et en diversité, et assurent normalement la persistance d’un répertoire T fonctionnel jusqu’à un âge avancé. Cependant, et ce point est essentiel, ces mécanismes périphériques peuvent au mieux maintenir la diversité du répertoire, en aucun cas l’enrichir de spécificités nouvelles ou disparues. |
L’interleukine 22 : un facteur potentiel stimulant la régénération thymique Les facteurs contrôlant l’évolution de la thymopoïèse et, en particulier, l’involution thymique après l’adolescence sont mal connus [
6,
7]. Les hormones glucocorticoïdes jouent un rôle important, en inhibant la survie des thymocytes et la production thymique, notamment en situation de stress infectieux ou inflammatoire. Les hormones stéroïdes sexuelles inhibent également la fonction thymique, bien que leurs cibles soient moins bien connues. Elles contribuent vraisemblablement à l’involution post-pubertaire mais n’en sont pas les seules responsables, et l’implication d’autres facteurs est avérée même si nombre de ceux-ci restent à identifier [
8]. L’article de Dudakov et al. [1] ouvre une nouvelle perspective dans ce domaine de l’homéostasie thymique. Les auteurs étudient la régénération du thymus après une lésion aiguë induite par irradiation ménagée (méthode employée dans la plupart de leurs expériences). Ce traitement, outre ses effet systémiques, détruit la plupart des thymocytes et induit une sévère fonte thymique. Dans les conditions expérimentales utilisées, le thymus recouvre en quelques semaines l’essentiel de sa taille et de ses capacités lymphopoïétiques. La première observation de cette étude est que cette reconstitution est compromise chez des animaux génétiquement incapables de produire de l’interleukine 22 (IL-22). Réciproquement, l’administration d’IL-22 accélère la reconstitution thymique après greffe de moelle osseuse, bien que cet effet soit modeste. |
Mécanismes épithéliaux à l’origine de l’effet de l’IL-22 sur la prolifération thymique Comment expliquer cet effet de l’IL-22 ? Cette cytokine agit notamment sur les cellules épithéliales des muqueuses [
9], suggérant qu’elle puisse être un facteur de croissance pour les cellules épithéliales thymiques. De fait, l’IL-22 stimule la survie et la prolifération des cellules de l’épithélium thymique in vitro, ce qui fournit un mécanisme plausible pour ses fonctions in vivo [1] (Figure 1). Cependant, des mécanismes indirects doivent être considérés. En particulier, l’irradiation endommage les barrières épithéliales des muqueuses, notamment intestinales. Il est donc possible que l’absence d’IL-22, en compromettant la réparation de ces épithéliums [
10], cause un état inflammatoire chronique qui ralentit la régénération thymique après irradiation (par exemple en augmentant la production de glucocorticoïdes). À l’encontre de cette explication indirecte, les auteurs observent que l’IL-22 est importante pour la régénération thymique même après une irradiation localisée au thorax, épargnant donc en principe l’intestin. Il serait cependant intéressant de vérifier que la cible de l’IL-22 est effectivement thymique, par exemple par greffe de thymus déficient en récepteur pour l’IL-22.
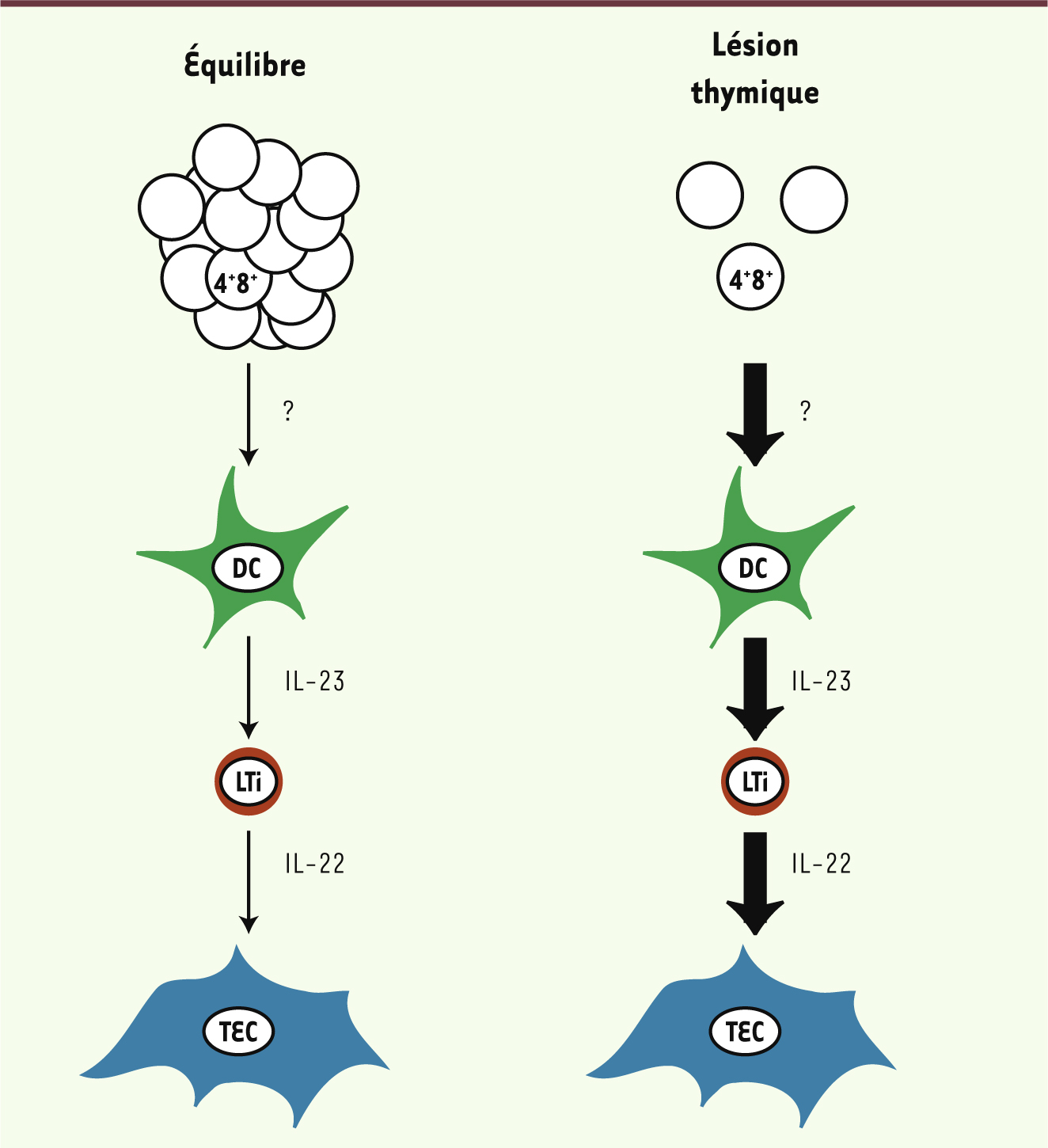
 | Figure 1.
Modèle hypothétique du contrôle de la taille thymique par l’IL-22. Fondé sur les travaux de Dudakov et al. [ 1, 10], ce modèle propose que l’IL-22, produite par les lymphoid tissue inducer cell (LTi), stimule la prolifération et la survie des cellules épithéliales thymiques (TEC). La production d’IL-22 par les LTi dépend elle-même de l’IL-23, produite par des cellules dendritiques (DC). En cas de lésion thymique (irradiation, chimiothérapie), la disparition des thymocytes double-positifs (4 +8 +) stimulerait la production d’IL-22 via un mécanisme impliquant l’IL-23 et qui reste à définir. |
En faveur d’un effet direct sur l’épithélium thymique, les auteurs vérifient que la production locale d’IL-22 augmente après irradiation. Normalement, l’IL-22 est produite par des sous-populations de lymphocytes activés (en principe radiosensibles) et par des cellules lymphoïdes innées (innate lymphoid cells, ILC). Les ILC partagent des fonctions, et probablement leur origine ontogénique, avec les lymphocytes T [
11]. Cependant, contrairement à ces derniers, elles n’expriment pas de récepteur clonal généré par recombinaison somatique. Dudakov et al. [1] démontrent que l’IL-22 thymique est produite par une sous-famille d’ILC, les cellules inductrices de tissu lymphoïde (lymphoid tissue inducing cell, LTi), définies par l’expression du facteur de transcription RORγt. Comment le thymus accroît-il sa production d’IL-22 après lésion ? Dudakov et al. [1] proposent, à partir de plusieurs approches complémentaires, que la taille d’une population de précurseurs intermédiaires (thymocytes double-positifs CD4+CD8+, exprimant les marqueurs de surface CD4 et CD8) contrôle la production d’IL-22. Il reste à déterminer comment la déplétion de ces thymocytes induit la production d’IL-22 par les ILC. Les auteurs démontrent que l’élévation du taux thymique d’IL-22 requiert une autre cytokine, l’IL-23, produite dans le thymus par des cellules dendritiques. Mais le lien entre thymocytes double-positifs CD4+CD8+ et production d’IL-23 reste à identifier. Ces résultats suggèrent que le composant hématopoïétique du thymus a un rôle important dans le contrôle de la taille du composant épithélial. Ce mécanisme s’ajouterait à d’autres voies précédemment identifiées par lesquelles les thymocytes matures favorisent la fonction et la survie des cellules épithéliales [4]. Ces travaux soulèvent plusieurs questions, relatives notamment au système expérimental utilisé. Ces expériences sont réalisées chez la souris, espèce chez laquelle la persistance d’un thymus fonctionnel à l’âge adulte contraste avec la situation chez l’homme [
12]. En outre, il est possible que les conditions d’homéostasie thymique diffèrent chez ces animaux expérimentaux, maintenus dans un environnement antigénique contrôlé et protégés d’un grand nombre d’agents infectieux. Finalement, et dans le contexte de la discussion qui suit, cette étude explore la récupération de la fonction thymique après une lésion aiguë affectant principalement les thymocytes ; les mécanismes impliqués ne sont pas nécessairement identiques à ceux de l’involution thymique liée à l’âge. |
Malgré ces réserves, ces observations sont riches de perspectives d’un point de vue clinique, dans le contexte de l’immunodépression après chimiothérapie anticancéreuse myéloablative chez l’adulte. Dans ces situations, la destruction du répertoire T est massive et sa reconstitution, si elle se produit, est lente et partielle [5]. En effet, en l’absence de fonction thymique résiduelle, l’homéostasie périphérique amplifie le petit nombre de cellules ayant échappé à la destruction, mais ne peut régénérer les spécificités disparues, avec pour conséquence un répertoire très appauvri (Figure 2). Il en résulte une immunodépression chronique qui affecte notamment le contrôle des infections virales latentes. De fait, la lymphopénie T est une cause importante de morbidité et mortalité après chimiothérapie. Fait important, en raison du mode de reconnaissance de l’antigène par les cellules T, leurs spécificités antigéniques diffèrent d’un individu à l’autre, interdisant de fait la transplantation non syngénique de lymphocytes T. Deux solutions de principe s’offrent donc pour remédier à la lymphopénie postchimiothérapie : reconstituer la fonction thymique in vivo, ou générer in vitro un répertoire T à partir de précurseurs hématopoïétiques. Malgré des progrès récents [
13], la seconde solution reste une perspective encore lointaine, notamment parce que le répertoire qui se doit d’être adapté au soi antigénique diffère pour chaque individu. Ceci renforce l’importance de travaux qui visent à identifier de nouvelles voies de reconstitution de la fonction thymique chez l’adulte. En ce sens, malgré ses incertitudes et les questions qu’elle soulève, et même si les multiples effets de l’IL-22 sont autant d’obstacles à son utilisation thérapeutique éventuelle, l’étude de Dudakov et al. [1] ouvre une piste novatrice et originale dans la recherche d’une solution au problème de la régénération de la spécificité des lymphocytes T.
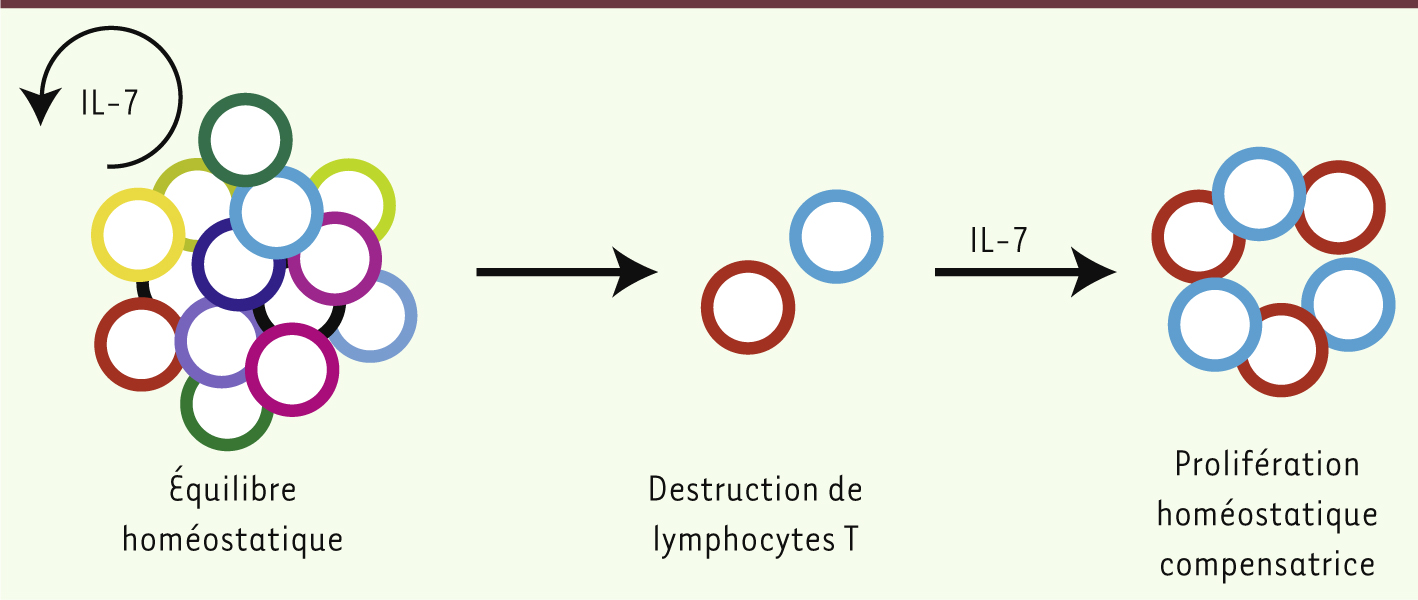
 | Figure 2.
Conséquences de la perte de fonction thymique sur le répertoire T. En conditions normales, la population lymphocytaire T est diverse, comprenant un très grand nombre de cellules portant des spécificités antigéniques (couleurs) distinctes. Cette population, générée dans le thymus durant l’enfance, est maintenue par divers mécanismes homéostatiques impliquant notamment l’interleukine 7 (IL-7) [
14]. Après lymphodéplétion chez l’adule, ces mêmes mécanismes amplifient les clones cellulaires ayant survécu, mais ne peuvent pallier la perte de spécificités, résultant en un répertoire oligoclonal appauvri en l’absence de production de nouvelles cellules T par le thymus. |
|
Les auteurs déclarent n’avoir aucun lien d’intérêt concernant les données publiées dans cet article.
|
1.
Dudakov
JA
,
Hanash
AM
,
Jenq
RR
, et al.
Interleukin-22 drives endogenous thymic regeneration in mice . Science.
2012; ; 336 : :91.–95. 2.
Paul
WE.
Fundamental Immunology. (6th ed.) , 6th ed.
Philadelphia: : Lippincott-Williams and Wilkins; , 2008. 3.
Carpenter
AC
,
Bosselut
R.
Decision checkpoints in the thymus . Nat Immunol.
2010; ; 11 : :666.–673. 4.
Nitta
T
,
Murata
S
,
Ueno
T
, et al.
Thymic microenvironments for T-cell repertoire formation . Adv Immunol.
2008; ; 99 : :59.–94. 5.
Williams
KM
,
Hakim
FT
,
Gress
RE.
T cell immune reconstitution following lymphodepletion . Semin Immunol.
2007; ; 19 : :318.–330. 6.
Hollander
GA
,
Krenger
W
,
Blazar
BR.
Emerging strategies to boost thymic function . Curr Opin Pharmacol.
2010; ; 10 : :443.–453. 7.
Heng
TS
,
Chidgey
AP
,
Boyd
RL.
Getting back at nature: understanding thymic development and overcoming its atrophy . Curr Opin Pharmacol.
2010; ; 10 : :425.–433. 8.
Calder
AE
,
Hince
MN
,
Dudakov
JA
, et al.
Thymic involution: where endocrinology meets immunology . Neuroimmunomodulation.
2011; ; 18 : :281.–289. 9.
Sonnenberg
GF
,
Fouser
LA
,
Artis
D.
Border patrol: regulation of immunity, inflammation and tissue homeostasis at barrier surfaces by IL-22 . Nat Immunol.
2011; ; 12 : :383.–390. 10.
Hanash
AM
,
Dudakov
JA
,
Hua
G
, et al.
Interleukin-22 protects intestinal stem cells from immune-mediated tissue damage and regulates sensitivity to graft versus host disease . Immunity.
2012; ; 37 : :339.–350. 11.
Spits
H
,
Di Santo
JP.
The expanding family of innate lymphoid cells: regulators and effectors of immunity and tissue remodeling . Nat Immunol.
2011; ; 12 : :21.–27. 12.
Den Braber
I
,
Mugwagwa
T
,
Vrisekoop
N
, et al.
Maintenance of peripheral naive T cells is sustained by thymus output in mice but not humans . Immunity.
2012; ; 36 : :288.–297. 13.
Dervovic
D
,
Zuniga-Pflucker
JC.
Positive selection of T cells, an in vitro view . Semin Immunol.
2010; ; 22 : :276.–286. 14.
Fry
TJ
,
Mackall
CL.
The many faces of IL-7: from lymphopoiesis to peripheral T cell maintenance . J Immunol.
2005; ; 174 : :6571.–6576. |