I. Substances psychoactives
2014
10-
Accompagnement des adolescents présentant des conduites addictives
Les profils psychopathologiques et les risques sanitaires et sociaux des jeunes consommant des substances psychoactives sont variables en fonction du produit, de la quantité consommée et de la régularité de l’intoxication. Les prises occasionnelles et festives, sans conséquences néfastes dans la majorité des cas, peuvent néanmoins avoir des conséquences graves voire mortelles (accidents de la voie publique, actes violents, tentative de suicide, augmentation du risque d’agression sexuelle et de maladies sexuellement transmissibles : Stickley et coll., 2013

; Sanchez et coll., 2013

)
1
Des données de mortalité en lien avec une consommation de substance psychoactive chez les 10-18 ans en France sont présentées en
annexe 7.
. Des usages plus réguliers peuvent être sous-tendus par un mal-être, et constituer un moyen de trouver un refuge, de modifier et rendre plus supportable une atmosphère stressante, voire de supprimer toutes pensées douloureuses. Enfin, des jeunes parmi les plus vulnérables entreront dans la dépendance, passant des simples essais en groupe à des prises quotidiennes, massives et irrépressibles (Slodoba et coll., 2012

). Les prises en charge devront bien entendu tenir compte de ces multiples contextes. Chaque groupe doit bénéficier d’un programme adapté, chaque individu être suivi de manière personnalisée.
À l’adolescence, l’expérimentation et le renforcement des consommations se font parallèlement au développement scolaire, social et familial du jeune, l’un interférant sur l’autre. L’adolescence est une période critique pour l’apprentissage scolaire, la gestion du stress et des émotions et l’intégration des liens d’adulte à adulte. Les conduites addictives pourront altérer l’acquisition de ces compétences et entraîner une véritable « perte de chance » pour l’avenir de l’adolescent. Ces données spécifiques devront être prises en compte dans la décision et les modes de prises en charge proposés.
L’adolescent et les substances psychoactives : des premiers usages à la dépendance
Premiers usages, premiers risques
Les premières bouffées de tabac et de cannabis ou les premières ivresses se font souvent de manière collective. Les effets recherchés peuvent être notamment :
• la levée des inhibitions et l’apaisement des tensions internes liées aux angoisses de l’adolescent par rapport à son corps, à l’image qu’il a de lui-même et qu’il renvoie aux autres. Les études ne montrent pas de lien direct entre consommation d’alcool et phobie sociale (Ham et coll., 2007

), mais les adolescents qui sont atteints de ce type de pathologie présenteraient plus volontiers des consommations abusives (Clerkin et Barnett, 2012

) ;
• un rituel qui permet d’adhérer au groupe et de passer de l’enfance à l’âge adulte. La prise de drogue participe ainsi au besoin d’être avec les autres et à l’intégration parmi les pairs. Ceux-ci ont un impact majeur sur l’évolution du jeune dans ses consommations de substances psychoactives (Brook et coll., 2013

). Au lycée et surtout à la faculté, l’alcoolisation massive est associée à une volonté de socialisation et de construction d’un réseau d’amis (Reifman et Watson, 2003

) ;
• un sentiment de force et d’invulnérabilité, de toute puissance qui s’installe notamment avec l’alcool. Les fumeurs de cannabis ressentent une exacerbation des perceptions sensorielles et une impression de ressentir le monde qui les entoure avec une acuité plus grande (Ramesh et coll., 2013

). L’adolescent face à ses camarades n’a qu’une seule terreur : apparaître comme défaillant et faible (Nasio, 2010

). Pour lui, tous les moyens sont bons à prendre, fussent-ils chimiques, afin de ne pas paraître amoindri. La plupart des adolescents se contentent des boissons énergisantes, dont le principal risque est de permettre l’ingestion d’une plus grande quantité d’alcool. D’autres se tournent vers d’autres psychostimulants plus puissants comme l’ecstasy (ou MDMA) ou la cocaïne ;
• une façon de « gérer » ses angoisses. Il s’agit pour l’adolescent de gérer dans l’immédiat une anxiété, un débordement émotionnel. Sous l’effet d’un produit, une expérience difficile ou traumatique sera vécue avec moins d’émotions, plus de distance. Un souvenir ou des évènements de la vie actuelle n’auront plus la même valeur émotionnelle. Les adolescents le reconnaissent, les drogues n’enlèvent ni les problèmes actuels, ni les souvenirs. Elles aident à les mettre à distance au moment de la consommation et ainsi les rendre moins douloureux. L’ivresse alcoolique atténue les peines dans l’instant. Sous cannabis, cet état d’antalgie peut être maintenu tout au long de la journée, du fait de la demi-vie d’élimination plus longue du produit. Le maintien d’une alcoolisation importante entraînerait des troubles de la locomotion et de la vigilance qui rendraient impossible les activités du quotidien. Les jeunes le disent, avec le cannabis « on peut être ivre sans être bourré ». C’est sans doute une des raisons pour lesquelles on observe chez les jeunes une consommation chronique de cannabis et des prises « aiguës » d’alcool.
À l’adolescence, l’importance des effets subjectifs ressentis et la nécessité d’une consommation dans certaines circonstances doivent alerter le clinicien sur les risques d’accident, d’usage nocif et de survenue d’une dépendance.
Processus de dépendance
La dépendance à une substance se définit comme une entité psychopathologique et comportementale en rupture avec le fonctionnement habituel de la personne. Aux signes habituels de pharmacodépendance que sont la tolérance (besoin d’augmenter les doses pour obtenir les mêmes effets) et le sevrage (syndrome physique survenant en cas de privation du produit), s’associent des signes traduisant la recherche compulsive et irrépressible du produit (craving), pour obtenir une satisfaction par stimulation du circuit de récompense ou pour retrouver une expérience variable selon le produit (euphorie, stimulation, sédation), enfin la perte de contrôle et la poursuite du comportement malgré les dommages. Ces situations vont conduire à l’impossibilité d’arrêter la consommation malgré ses conséquences somatiques et sociales. La dépendance n’est pas seulement l’accoutumance à un produit, elle est surtout un mode de consommation inadapté qui centre la vie du sujet sur le produit, et le pousse à persister dans sa consommation malgré les conséquences néfastes.
Une première composante est le lien entre la prise de substances psychoactives et les effets ressentis comme positifs, le plaisir. C’est une dimension essentielle dans les consommations de psychotropes. Le plaisir d’un usage de substance résulte d’une action directe sur le cerveau pour un résultat instantané. Cette « expérience de plaisir » prend d’autant plus de valeur qu’elle survient dans une vie souvent rythmée par des activités dont les bénéfices dans l’instant sont « relatifs ». Les études n’apportent de vraie satisfaction que dans le futur, lorsque l’individu acquiert un travail épanouissant et un salaire conséquent. Les activités extrascolaires, sport ou musique, sont des facteurs protecteurs reconnus. Elles apportent un plaisir qui passe par les sensations : par le corps (pour le sportif), par l’ouïe (pour le mélomane). Elles débutent néanmoins par un apprentissage plus ingrat, avec ses contraintes et ses frustrations. Les premières expériences d’usage peuvent influencer le jeune dans ses choix d’activités « hédoniques » et sa manière de lutter contre le stress de la vie quotidienne. Les études montrent que les premiers effets subjectifs positifs des substances psychoactives sont un facteur déterminant d’entrée dans les consommations régulières puis dans la dépendance (Scherrer et coll., 2009

). Ce risque de développer un abus, une dépendance et des problèmes associés à la consommation est d’autant plus important que le sujet commence à consommer jeune (Von Sydow et coll., 2002

). Tout être humain ne deviendra pas dépendant. La mémoire, l’histoire de la personne entrera en ligne de compte et fera écho ou pas de l’expérience vécue. C’est cet écho, surtout s’il fait caisse de résonance qui entraînera la personne à s’accrocher parfois désespérément à cette première expérience.
Une deuxième composante est le «
craving », consécutif à la stimulation du système de récompense : la personne dépendante recherche cette stimulation de façon effrénée afin d’obtenir un état de satisfaction (Skinner, 2010

). Ce
craving est particulièrement fort pour le tabac et la cocaïne. Le
craving répond aussi à la nécessité d’apaiser une sensation douloureuse interne.
Enfin, une troisième composante est la tolérance, impliquant d’augmenter les doses pour avoir les mêmes effets, et l’existence d’un syndrome de sevrage, obligeant la personne à consommer pour contrecarrer les effets négatifs du sevrage. Pour l’alcool, ces symptômes sont bien connus, ils sont cependant rares chez l’adolescent compte tenu du type de consommations (ivresse aiguë). Le syndrome de sevrage au cannabis est assez bien défini. Les symptômes débutent environ 24 heures après l’arrêt de la consommation, ils atteignent leur maximum au bout de 72 heures et se résorbent ensuite en 7 à 10 jours. Les principales manifestations sont une irritabilité, une anxiété, une tension physique importante ainsi qu’une baisse de l’humeur et de l’appétit. D’autres signes accompagnent le tableau : impatience, tremblements, sueurs, troubles du sommeil (Budney et coll., 1999

). Selon ces auteurs, les signes de sevrage ressembleraient au sevrage aux opiacés. Ils seraient néanmoins moins violents du fait des quantités importantes de cannabis contenues dans les graisses et non actifs immédiatement avec possibilité de relargage étalé dans le temps.
Cette dépendance se manifeste de façon différente selon le produit. Pour le cannabis, ce sont les phénomènes de perte de contrôle et de tolérance qui sont au premier plan. À l’adolescence, le syndrome de manque au cannabis se traduit essentiellement par des manifestations psychiques (
craving, irritabilité, anxiété et dépression) sans pour autant de syndrome de sevrage physique (Cornelius, 2012). Pour l’alcool, on observe aussi bien les phénomènes de sevrage psychique que d’état de manque physique (Deas et Clark, 2009

).
Une prise en charge adaptée à l’adolescent et au niveau d’addiction
Les facteurs de risque à l’origine des conduites addictives et les manifestations selon les individus sont multiples et complexes. Ainsi ces troubles à l’adolescence ont donné lieu à de nombreuses approches théoriques et thérapeutiques. Elles se regroupent selon leur objectif à atteindre ; certaines s’attachent par exemple à réduire les risques liés à la prise de substances psychoactives, d’autres visent la réduction des consommations voire un sevrage. On peut ainsi distinguer : les approches sur les lieux de vie de l’adolescent, les accompagnements dans les lieux de consultation et les traitements en milieu hospitalier/résidentiel.
Les approches sur les lieux de vie de l’adolescent (stratégies de réduction des risques, intervention précoce) visent pour l’une à réduire les dommages sans rechercher l’abstinence, pour l’autre à repérer et à intervenir le plus tôt possible afin de ne pas laisser s’installer les comportements à risque.
Les accompagnements dans les lieux de consultation ont pour objectif de prendre en charge l’adolescent et sa famille. De nombreuses techniques psychothérapeutiques ont fait l’objet d’étude prouvant leur efficacité. Parmi elles se distinguent :
• les entretiens motivationnels, fondés sur l’importance cruciale de l’engagement du jeune dans la thérapie, se pratiquent aussi bien dans le cadre de l’intervention précoce que dans les lieux de consultation ;
• les thérapies cognitivo-comportementales, centrées sur l’analyse fonctionnelle de la consommation afin de définir des stratégies alternatives à la conduite addictive ;
• les thérapies familiales sont d’autant plus pertinentes que le patient est jeune et la conduite addictive sévère, avec des origines et des conséquences multifactorielles (personnelle, psychiatrique, familiale, sociale…).
Les traitements en milieu hospitalier/résidentiel sont des modalités de suivi essentielles pour les situations sévères au niveau :
• psychiatrique, avec l’existence de comorbidités psychiatriques ;
• social, avec situation de menace d’exclusion définitive du système scolaire qu’un accompagnement à la fois scolaire et thérapeutique en milieu protégé peut aider à éviter ;
• familial, nécessitant une mise à distance afin de permettre paradoxalement de renouer des liens intrafamiliaux. Des troubles du comportement sévères et complexes avec tensions émotionnelles extrêmes ne peuvent être résolus dans une trop grande promiscuité.
Ayant une tradition forte de la formalisation et de l’évaluation, les Nord-Américains ont pu rendre compte de leurs pratiques dans les publications internationales, ce qui est moins le cas des équipes françaises. La France, au carrefour des influences latines et anglo-saxonnes, garde une culture clinique psychodynamique, tout en restant ouverte aux autres approches théoriques. Il nous paraissait important de rendre compte à la fois d’une réalité scientifique et d’une réalité de terrain.
Approches sur les lieux de vie des adolescents : réduction des risques/intervention précoce
L’intervention précoce consiste à agir sur les conduites à risque le plus tôt possible, en milieu de vie, afin d’éviter les dommages et l’installation d’une dépendance, puis de dispenser les premiers soins quand cela est nécessaire. Elle a pour objectifs spécifiques le repérage et la rencontre des adolescents concernés, la minimisation des obstacles pour qu’ils puissent modifier leur comportement d’usage et une intervention adaptée pour ceux qui le nécessitent
2
Voir par exemple : MANI C. Quelques réflexions sur la mise en œuvre de l’intervention précoce. Revue Dépendances 2011, n° 43 ; Charte de l’intervention précoce, GREA/Département fédéral de l’intérieur, Confédération Suisse ; COUTERON JP. L’éducation préventive. In : L’aide mémoire d’addictologie. Dunod, 2010 ; MOREL A. Adolescents et usage de cannabis. Plaidoyer pour une intervention précoce. In : La Santé de l’Homme, novembre-décembre 2006, n° 386.
:
• agir pour un environnement favorable : la démarche d’intervention précoce favorise une action cohérente des différents milieux de vie de l’adolescent (famille, éducateurs, pairs) pour diminuer le risque d’installation des usages ;
• repérer les adolescents en situations vulnérables, en aidant les adultes à connaître les signes de vulnérabilité et les actions possibles ;
• évaluer les usages et les premières expériences ;
• accompagner vers un premier niveau de soins par des techniques motivationnelles.
L’intervention précoce peut s’organiser en milieu scolaire, mais aussi à l’échelle d’un quartier, ou dans le cadre des actions répondant notamment aux pratiques festives des jeunes, pour se mettre en lien avec les actions de réduction des risques qui y sont proposées.
La réduction des risques (RDR) désigne l’ensemble des stratégies visant à limiter les risques et les dommages sanitaires ou sociaux liés à un domaine spécifique. Elle a fait ses preuves notamment dans le domaine de l’héroïnomanie intraveineuse. Elle a permis non seulement de lutter contre la propagation du VIH, mais aussi de permettre aux usagers les plus en précarité d’accéder aux soins.
Une intervention de réduction des risques doit être conforme à certaines règles (Poulin et Elliott, 1997

) :
• respecter les genres et les tranches d’âges, chacune ayant ses spécificités et des usages différents de substances psychoactives ;
• les démarches doivent éveiller un désir d’évolution pour chacun ;
• si l’on espère de la part du consommateur une prise de conscience sur ses « mauvaises » pratiques, le bénéfice au changement proposé par l’intervenant doit être immédiat pour le jeune ;
• l’intervention doit s’appuyer sur le potentiel des jeunes, leurs valeurs et leurs compétences ; elle doit créer une alliance entre le jeune et l’intervenant, l’acteur, qu’il soit médical (alliance thérapeutique), social, éducatif. Les actions intégrant des approches participatives, comme l’«
empowerment »
3
Empowerment : Processus qui consiste à mettre en valeur les compétences psychosociales de l’adolescent.
, ont montré leur efficacité ;
• les interventions doivent aussi se fonder sur une prise en compte des phénomènes de l’adolescence et sur une position addictologique centrée sur la personne et non sur le seul produit.
En résumé, les éléments essentiels de cette démarche comprennent avant tout l’alliance thérapeutique entre le jeune et le professionnel qui l’accueille.
Chez les adolescents, de nombreuses études ont été faites dans le domaine de la réduction des risques. La difficulté concerne l’évaluation des résultats. Autant il est facile d’évaluer les connaissances sur les produits, autant évaluer l’impact d’une intervention sur les comportements s’avère difficile. Beaucoup d’études ont pris comme critères d’évaluation les connaissances des adolescents sur le sujet mais peu ont évalué l’impact sur les comportements. Les études les plus probantes concernent surtout l’alcool et notamment les interventions visant à réduire les comportements à risque sous l’effet du produit (Ritter et Cameron, 2006

) (tableau 10.I

).
Tableau 10.I Études randomisées sur la réduction des risques à l’adolescence
|
Références
|
Type d’étude
|
Résultats
|
Midford et coll., 2012 
|
RCT*
Intervention réduction des risques versus groupe contrôle
Porte sur l’ensemble des drogues (cannabis, psychostimulants, alcool)
|
Évaluation sur les connaissances sur les produits. Meilleure efficacité de l’intervention de réduction des risques
|
Ritter et Cameron, 2006 
|
Méta-analyse sur 650 articles
|
Évaluation sur les comportements des adolescents. Peu d’études probantes sur le cannabis et l’injection chez les jeunes
Études probantes sur alcool, notamment sur la conduite automobile
|
Janssen et coll., 2013 
|
Études sur six articles décrivant des programmes sur le marketing social
|
Efficacité sur les représentations de l’alcool
|
* RCT : Randomized Controlled Trial (essai randomisé contrôlé)
Des pratiques en milieu festif illustrent cette même nécessité d’une continuité d’approches entre prévention, repérage précoce, approche expérientielle, réduction des risques et accès aux soins médico-psycho-sociaux. Ici, spécifiquement, l’action se fait en trois temps :
• avant la fête, par la création d’une culture commune entre les différents intervenants possibles pour renforcer le rôle contenant des actions ;
• pendant la fête, avec la mise en place d’outils spécifiques (stand d’information et/ou de remise du matériel de réduction des risques, équipes mobiles ou « maraudes », « chill out » et « relax-zone ») ;
• après la fête : liens avec les dispositifs permanents d’accueil, Caarud (Centres d’accueil et d’accompagnement à la réduction des risques pour usagers de drogues), CJC (Consultations jeunes consommateurs), Elsa (Équipe de liaison et de soin en addictologie), secouristes et urgentistes…
Prises en charge ambulatoires dans les consultations externes
Réseau des consultations pour adolescents présentant des conduites addictives en France : les Consultations Jeunes Consommateurs
Origines
En France, le plan gouvernemental de lutte contre les drogues illicites, le tabac et l’alcool de 2004-2008 (Mildt) a mis en place les « consultations jeunes consommateurs » (CJC) pour accueillir le public jeune dans des conditions distinctes de celles des toxicomanes. L’objectif était de couvrir l’ensemble du territoire. L’OFDT a recensé 274 CJC en 2007 (Obradovic, 2009

). Ces consultations sont aujourd’hui rattachées pour à peu près 80 % d’entre elles à des structures médico-sociales, les CSAPA (Centres de soins d’accompagnement et de prévention en addictologie) et pour le reste aux consultations hospitalières d’addictologie et aux ELSA (sanitaire). Elles sont, le plus souvent, composées d’une petite équipe de deux ou trois professionnels (médecins, psychiatres, psychologues, éducateurs, infirmiers) (Obradovic, 2006

).
À l’origine, les CJC sont pensées dans la mouvance des travaux sur l’accueil généraliste de l’adolescent, qui avait conduit aux Maisons des Adolescents, aux PAEJ (Point Accueil Écoute Jeunes), aux Espaces Santé, tous ces dispositifs qui essayent d’adapter leurs pratiques à l’adolescent d’aujourd’hui (Hachet, 2006

). Elles s’inspirent aussi de l’expérience des CDAG (Centre de dépistage anonyme et gratuit), des apports de l’approche de réduction des risques et des travaux sur l’intervention précoce pour faciliter la rencontre avec des usagers. Elles ont pour mission d’adapter l’accueil et la clinique au regard de la rareté des demandes d’aide exprimées par les jeunes et de répondre à l’inquiétude des parents concernant la consommation et le comportement de leur enfant. Il s’agit d’intervenir « dès les premiers stades de la consommation (usage à risque, usage nocif) et d’assurer accueil, information, évaluation, prise en charge brève et orientation, si nécessaire »
4
Circulaire DGS/DHOS/DGAS n° 2004-464 du 23 septembre 2004 relative à la mise en place de consultations destinées aux jeunes consommateurs de cannabis et autres substances psychoactives et leur famille.
. Elles s’adressent prioritairement aux mineurs et jeunes adultes présentant une problématique addictive avec ou sans produit (alcool, cocaïne, jeux vidéo…). Elles offrent également un accueil et une information, voire un accompagnement à l’entourage (les parents le plus souvent). Elles se doivent également d’aller à la rencontre des personnes en difficulté (consultations avancées au sein de structure) et se faire connaître des partenaires (éducation nationale ou spécialisée, professionnels de santé…). Ces consultations anonymes, confidentielles et gratuites proposent deux niveaux de réponses :
• information et évaluation médico-psycho-sociale de la situation aux premiers stades de la consommation ;
• mise en place d’une prise en charge brève ou d’une orientation pour des usages d’abus ou de dépendance et des situations complexes.
Un premier cahier des charges a permis le lancement de l’expérience puis il a été remplacé par l’annexe 4 de la circulaire DGS/MC2/2008/79 du 28 février 2008 qui crée les CSAPA. En 2012, alors que s’envisage une action d’information sur les CJC, prévue dans le plan gouvernemental qui s’achève, la Mildt et la DGS prennent conscience de la nécessité de revisiter le dispositif. Ils confient à la Fédération Addiction la préparation d’un guide pratique co-construit par les praticiens des CJC et tenant compte de l’état des connaissances : ce sera le « guide vert » qui pose le nouveau cadre et actualise les principes. Il rend compte de la spécificité et des modalités d’un accueil et d’une prise en charge adaptés au public jeune et à son entourage
5
. Il vient compléter et préciser l’annexe 4. En 2013, dans la même dynamique commune, une plaquette présentant les CJC et destinée aux partenaires a été aussi réalisée. Et en 2014, la Fédération Addiction publiera un manuel pédagogique d’intervention et d’accompagnement auprès de ce public jeune destiné aux professionnels des CJC, nommé le Processus d’Alliance et d’Accompagnement pour le Changement Thérapeutique ou PAACT
6
PAACT. Lascaux M, Phan O, Couteron JP. À paraître.
. Ce protocole PAACT a été élaboré dans le cadre du programme INCANT (Phan et coll., 2010

) ; il a été formalisé en fonction d’une analyse des pratiques habituelles des CJC (Lascaux et coll., 2010

) et il s’appuie également sur ce qui a été écrit en France à propos des conduites addictives à l’adolescence en CJC (Morel et coll., 2010

).
État des lieux des consultations
En 2005, en complément de l’ouverture des CJC, un Système d’Information Mensuelle sur les Consultations Cannabis (SIMCCA) a été créé pour en recenser l’activité. De mars 2005 à décembre 2007, sur environ 220 consultations participantes (soit 80 % de participation), environ 70 000 personnes ont été accueillies dont 45 000 usagers, en majorité de moins de 25 ans, et 25 000 personnes de leur entourage. Le nombre moyen de personnes reçues mensuellement par structure était de 20,3 en 2005 et de 16,5 en 2007 (Obradovic, 2009

).
L’exploitation de l’enquête Escapad 2008 réalisée au cours de la journée JAPD par l’OFDT (environ 800 000 jeunes testés) a permis de quantifier une partie du public potentiel des CJC. Sur l’ensemble des jeunes de 17 ans identifiés comme usagers « au moins réguliers » de cannabis (7,3 % soit environ 58 400 jeunes), la moitié a été repérée comme ayant des usages problématiques (ou dépendants) à l’aide du questionnaire d’auto-évaluation CAST
7
Cannabis Abuse Screening Test.
. Or, à peine 7,5 % de ces jeunes ont déclaré dans le questionnaire avoir effectué une demande d’aide (soit moins de 2 000 jeunes). L’enquête 2008 a par ailleurs montré qu’à cette première estimation, il convenait de rajouter la très grande majorité (91,7 %) des jeunes de 17 ans qui se trouvaient en situation de polyconsommation (par exemple, cumulant usage régulier de cannabis, ivresses régulières et expérimentation de cocaïne) et qui n’avaient, eux non plus, effectué aucune démarche d’aide, soit 5 100 jeunes (Obradovic et coll., 2013

).
En fonction des moyens humains et économiques mais aussi des activités de recherche, la plupart des Consultations jeunes consommateurs se sont « spécialisées » sur deux niveaux d’intervention :
• des consultations de première ligne : ces consultations, aux moyens modestes, assurent le repérage, la prévention et les prises en charge initiales ;
• des consultations de deuxième ligne : un peu mieux dotées en personnel, disposant d’une file active beaucoup plus importante, elles peuvent proposer des protocoles de soins plus structurés.
Protocoles de prises en charge en ambulatoire ayant fait preuve de leur efficacité dans la littérature internationale
Même si la formalisation des thérapies ne fait pas partie des traditions françaises, des protocoles comme les entretiens motivationnels ou des prises en charge plus structurées comme les techniques comportementales et cognitives sont de mieux en mieux connus et s’implantent progressivement. Ils s’ajoutent aux thérapies familiales que des équipes utilisaient déjà. Un essai thérapeutique randomisé a été réalisé dans deux CJC, le protocole INCANT (Rigter et coll., 2010

; Phan et coll., 2010

) qui démontre la faisabilité et l’efficacité d’une thérapie familiale centrée sur l’adolescent, la MDFT (
MultiDimensional Family Therapy), dans ce type de structure.
Entretiens motivationnels
Principes
L’entretien motivationnel est un modèle transthéorique basé sur l’idée que les patients pourront plus facilement changer leurs comportements si la motivation vient d’eux-mêmes plutôt qu’imposée par le thérapeute (Proschaska et DiClemente, 1984

et 1997

). Dans ce modèle, les personnes dépendantes passent par une série d’étapes : les stades de changement (Prochaska et DiClemente, 1982

). Dans sa définition par Miller et Rollnick, la motivation représente l’action combinée des forces conscientes et inconscientes qui justifie un comportement (Miller et Rollnick, 2002

). Elle ne représente pas un préalable à la prise en charge et n’est pas du seul ressort du patient, elle est à travailler avec lui. C’est ce que s’attache à faire la thérapie motivationnelle en accompagnant la personne dans le passage de ces différentes étapes.
L’approche motivationnelle semble être une stratégie thérapeutique adaptée pour travailler sur la motivation des adolescents usagers de substances psychoactives, dès lors que sont conçues et évaluées les adaptations adéquates à la pratique clinique auprès de cette population (Lécallier et Michaud, 2004

).
Une première adaptation, pour ces adolescents adressés par l’extérieur (parents, justice), va être de construire une alliance thérapeutique tenant compte de leurs motivations ; il s’agit de passer d’une motivation extrinsèque (externe) à une motivation intrinsèque (propre à l’adolescent). L’objectif n’est pas d’exercer une pression, de soumettre l’adolescent à la volonté des adultes mais de l’accompagner dans sa découverte de l’intérêt de certains changements et de redéployer ses capacités. Ces changements doivent répondre à ses valeurs et lui donner le temps nécessaire pour comprendre que la vraie cible de la prise en charge est de parvenir à un mieux-être. La diminution ou l’arrêt de la consommation n’est qu’un moyen parmi d’autres pour y parvenir. Le thérapeute explore et soutient les objectifs personnels de l’adolescent en échangeant sur ses choix, sur son comportement et sur leurs risques plutôt que de tout étiqueter d’emblée comme problématique. Il construit une relation d’égal à égal et instaure une atmosphère de sécurité et de renforcement, en lieu et place des relations asymétriques avec l’adulte. Elle permet d’accéder à son monde, aux bénéfices de la consommation et à ses résistances face à son abandon de la conduite addictive. Le thérapeute pourra ainsi définir avec l’adolescent les étapes d’évolution pour parvenir aux objectifs liés à ses motivations intrinsèques (par exemple, concilier scolarité et consommation, faire la fête sans prendre de produits, fumer uniquement le week-end...) (Phan et Lascaux, 2009

).
Une autre adaptation vise la notion d’ambivalence qui représente à l’adolescence une composante naturelle, structurante et non ressentie comme problématique. Par exemple, la volonté d’indépendance va être revendiquée par des comportements transgressifs plutôt que par des actes constructifs. Les techniques de l’entretien motivationnel seront ici intéressantes, non pas pour résoudre l’ambivalence consciente mais pour accompagner l’adolescent dans son processus d’autonomisation. Ce travail sera renforcé par la reconnaissance et la valorisation de son efficacité personnelle. L’expérience d’usage peut être utilisée pour mettre en lumière ses capacités afin de les transférer sur d’autres domaines (Phan et Lascaux, 2009

). Pour Miller et Rollnick (2002

), l’entretien motivationnel avec des adolescents usagers de substances psychoactives représente un « défi », l’adolescent étant souvent dans une situation de déni des troubles et de méfiance vis-à-vis de toute aide venant des adultes (Miller et Rollnick, 2002

).
Efficacité dans les conduites addictives
Les entretiens motivationnels ont montré depuis longtemps leur efficacité et leur pertinence chez les adultes (Stephens et coll., 2000

;
Marijuana Treatment Project Research Group, 2004

) et des résultats très prometteurs ont été observés chez les adolescents (Aubrey, 1997

; Colby et coll., 1998

; Monti et coll., 1999

). Ils ont surtout démontré leur efficacité en association avec les TCC (thérapies cognitivo-comportementales) (Dennis et coll., 2000

). Dans une large étude nommée CYT (
Cannabis Youth Treatment), cinq protocoles de prise en charge des adolescents consommateurs de cannabis ont été évalués. Deux protocoles associaient des entretiens motivationnels à des séances de thérapie comportementale ou de thérapie comportementale et cognitive.
Une revue Cochrane a été réalisée en 2011 sur les entretiens motivationnels (Smedslund et coll., 2011

). Elle a évalué 59 études comportant des essais cliniques randomisés et des études cas-témoins. Une des conclusions indiquait que les adolescents ayant bénéficié d’entretiens motivationnels réduisaient plus fortement leurs consommations que ceux n’ayant reçu aucune intervention ; la différence en matière de réduction de consommation n’est plus significative lorsque l’on compare entretien motivationnel et prise en charge structurée (c’est-à-dire ayant fait l’objet d’une formalisation).
L’entretien motivationnel a considérablement bouleversé les pratiques professionnelles dans le domaine des conduites addictives. L’utilisation de cet outil chez l’adolescent témoigne d’un réel intérêt dans la pratique clinique quant à la création d’une alliance thérapeutique. Par son côté structuré, il offre un cadre thérapeutique opérationnel dans des situations difficiles.
Il s’agit d’une approche de première intention, largement acceptée par les professionnels. Pour les situations difficiles, il ne se suffit pas à lui seul. Si la prise en charge se poursuit, il sera indispensable de s’appuyer sur d’autres approches psychothérapeutiques : systémique familiale, psychanalytique ou cognitivo-comportementale.
Le tableau 10.II

résume les principales études sur les entretiens motivationnels.
Tableau 10.II Études sur l’efficacité des entretiens motivationnels à l’adolescence
|
Références
|
Type d’étude
|
Résultats
|
Walker et coll., 2006 
|
Étude cas-témoins avec groupe contrôle comprenant des consommateurs de cannabis n’ayant pas eu d’entretien motivationnel, 97 sujets, trois mois de suivi
|
Entretien motivationnel : meilleurs résultats que groupe contrôle
|
Walker et coll., 2011 
|
RCT, Motivational Enhancement Therapy (MET), Educational Feedback Control (EFC), Delayed Feedback Control (DFC) Protocoles comprenant un groupe sur les entretiens motivationnels et d’autres à base de drug counseling
|
Ensemble des interventions efficaces mais pas de différences significatives lorsqu’on les compare entre elles
|
McCambridge et coll., 2008 
|
RCT* entretien motivationnel versus drug information, usagers de cannabis
|
Résultats supérieurs du groupe entretiens motivationnels
|
Martin et Copeland, 2008 
|
RCT groupe contrôle, usager de cannabis
|
Entretien motivationnel meilleur en termes de motivation et de réduction de la consommation que groupe de patients inscrits sur liste d’attente
|
McCambridge et Strang, 2004 
|
RCT groupe contrôle, n=200
Usagers de cannabis
|
Entretien motivationnel meilleur que groupe contrôle en matière de prises de cannabis
|
Cunningham et coll., 2012 
|
RCT groupe contrôle alcool et violence, n=726
|
Étude entretien motivationnel sur ordinateur avec résultats prometteurs
|
Barnett et coll., 2012 
|
Méta-analyse sur 39 études
|
Efficacité entretien motivationnel seul, mais pas de preuve sur entretien motivationnel seul versus autres interventions structurées (c’est-à-dire ayant fait l’objet d’une formalisation)
|
Jensen et coll., 2011 
|
Méta-analyse sur 21 études
|
Efficacité entretien motivationnel dans la plupart des études si on compare à groupe témoins
|
* RCT : Randomized Controlled Trial (essai randomisé contrôlé)
Thérapies cognitivo-comportementales (TCC) à l’adolescence
Principes
L’approche psychothérapeutique cognitivo-comportementale met l’accent sur les liens entre la façon dont l’individu peut penser, ressentir et son comportement (Waldron et Kaminer, 2004

).
Chez l’adolescent comme chez l’adulte, la partie « cognitive » des TCC consiste à examiner les pensées automatiques, irrationnelles et inadaptées liées à une personne en particulier ou à un problème. Dans les situations d’abus et de dépendance, la technique consiste à examiner avec le patient les modes de pensée avant, pendant, et après l’utilisation de toutes substances (Carroll, 1998

). Une personne peut avoir de façon récurrente des pensées automatiques qui l’amènent à consommer des drogues. Le clinicien aide le patient à identifier ces pensées, à faire le lien avec ses comportements et à imaginer et mettre en œuvre d’autres comportements mieux adaptés sans prises de produits (Kadden et coll., 1995

).
La partie « comportementale » des TCC repose sur une analyse fonctionnelle qui examine les comportements avant, pendant et après la consommation, identifie ce qui déclenche cette dernière et les croyances irrationnelles sous-jacentes. Les stratégies TCC comprennent aussi une formation visant à améliorer les compétences de l’adolescent à l’aide de jeux de rôles, de modélisation comportementale, et d’exercices pratiques. En ce sens, la TCC considère la conduite addictive comme un comportement appris (par conditionnement répondant, conditionnement opérant et apprentissage social), qui peut être désappris à travers le développement et l’utilisation de nouvelles compétences, de processus de pensée plus adaptés, et un changement de comportement (Kadden et coll., 1995

).
Particularités des TCC à l’adolescence
Les TCC sont particulièrement opérantes chez les adolescents. Elles leur donnent les moyens de faire face à leurs consommations et leur fournissent des stratégies alternatives pour répondre aux difficultés qu’ils tentent de gérer au travers de la prise de substance (Phan et Bastard-Dagher, 2006

). Pour permettre les apprentissages et les changements de comportement, la relation thérapeutique doit s’associer à l’application de méthodes et de techniques validées (Cottraux, 2001

).
Les spécificités du public adolescent ont amené les TCC à élaborer des lignes directrices favorisant l’évolution de la thérapie (Phan et Bastard-Dagher, 2006

) ; certaines sont spécifiques à l’adolescent (inclusion systématique de la famille, importance du processus de séparation-individuation à l’adolescence), d’autres concernent aussi l’adulte mais doivent plus particulièrement attirer la vigilance du thérapeute (intérêt du renforcement des compétences psycho-sociales) :
• reconnaître l’égocentrisme des adolescents comme propre à leur développement et non comme un narcissisme pathologique ;
• adopter un style collaboratif et pragmatique en l’invitant à vérifier ses propres hypothèses et en s’alliant à certaines de ses préoccupations ;
• inclure les membres du système social (familial) car le jeune n’est pas complètement autonome tout en préservant la collaboration empirique avec son patient ;
• l’aider à identifier ses émotions et les sentiments qui accompagnent ses cognitions ;
• l’amener à remettre en question lui-même ses positions, ses pensées ;
• remettre en cause le mode binaire, le tout ou rien, en introduisant des nuances dans ses jugements ;
• éviter le blâme, car il est sensible aux reproches, vécus comme une dévalorisation ;
• être attentif aux nouvelles capacités, aptitudes et attitudes qu’a déjà développé l’adolescent (période de développement) ;
• éviter « l’abstrait opérationnel » en l’aidant à définir des buts clairs ;
• donner la responsabilité du travail thérapeutique à la personne.
Le travail en TCC se fait en deux temps.
L’analyse fonctionnelle permet de comprendre la place et la fonction du produit dans la vie de l’adolescent. La consommation est considérée comme un enchaînement de comportements dont il faut identifier les déclencheurs et les conséquences. L’analyse fonctionnelle se déroule en quatre étapes :
• identifier les déclencheurs internes (émotions, pensées, comportements) et externes (liés à l’environnement) et leurs liens avec les situations à risque ;
• identifier puis clarifier les comportements de consommation (type de substance, modalités de consommation, quantité...) ;
• reconnaître les effets attendus des produits (renforcement positif : intégration dans le groupe, affirmation ; renforcement négatif : oublier les soucis….) ;
• résumer l’ensemble des informations obtenues pour clarifier la chaîne de ses comportements et de ses cognitions à l’origine de la consommation.
Cette analyse fonctionnelle permet ensuite à l’adolescent d’identifier et développer des stratégies alternatives lui permettant de faire face aux difficultés du quotidien sans le produit (Nollet et Thomas, 2001

) :
• la technique de résolution de problème : il s’agit de l’expérimentation de stratégies alternatives ;
• la restructuration cognitive : elle vise la modification des cognitions dysfonctionnelles à partir des émotions et représentations qui leur sont liées ;
• la prévention de l’agressivité et la gestion du stress : l’adolescent peut apprendre une technique de relaxation pour gérer ses émotions ;
• l’affirmation de soi : à travers des jeux de rôle, l’adolescent identifie les comportements avec lesquels il se sent le plus confiant ;
• les activités alternatives à la consommation de drogue : l’adolescent est encouragé à reprendre des activités.
L’entretien motivationnel, modèle transthéorique, est souvent associé aux TCC dans la prise en charge des adolescents consommateurs de cannabis pour travailler dans un premier temps sur leurs motivations intrinsèques au changement (Phan et Lascaux, 2009

). Cette combinaison s’est révélée très efficace pour créer l’alliance thérapeutique avec les adolescents (Budney et coll., 2000

). En effet, une fois ce travail motivationnel avancé, le thérapeute TCC va proposer une analyse fonctionnelle afin d’identifier les stratégies thérapeutiques utiles.
Efficacité des méthodes TCC chez l’adolescent
L’efficacité des techniques comportementales et cognitives a été largement évaluée pour les adultes présentant des problèmes de conduites addictives (Morgenstren et Longabaugh, 2000

). Les TCC ont ensuite été adaptées pour les adolescents ; de nombreuses études confirment l’intérêt de cette approche et en font un traitement de choix pour peu qu’on y associe une prise en charge des familles.
Ainsi, Kaminer et coll. (1998)

ont mené une étude randomisée sur 32 adolescents âgés de 13 à 18 ans comparant un groupe TCC à un groupe traité par thérapie interpersonnelle. Sur le court terme, les TCC se sont révélées bien plus efficaces, mais il y avait autant de rechutes dans les deux groupes après un an de suivi (Kaminer et coll., 1998

).
En 2002, Kaminer a repris une étude randomisée comparant TCC et techniques psycho-éducationnelles chez des adolescents de 13 à 18 ans consommateurs de substances psychoactives (cannabis mais aussi psychostimulants). Le protocole comprenait 8 semaines de traitement. Les résultats montrèrent une meilleure efficacité des TCC à la fin du traitement et un maintien de l’abstinence lors des suivis à 3 et 9 mois (Kaminer, 2003

).
En 2001, Waldron a évalué l’efficacité des TCC dans une étude incluant 31 patients. Les interventions TCC comportaient cinq séances centrées sur l’autorégulation et l’apprentissage de compétences pour éviter les situations à risque de consommation. Là encore, l’étude montra une réduction des consommations après traitement (Waldron et coll., 2001

et 2003

).
La plus grande étude menée chez les adolescents est celle du CYT déjà évoquée (
Cannabis Youth Treatment) (Diamond et coll., 2002

; Dennis et coll., 2000

). Elle concernait 600 patients âgés de 14-15 ans, répartis dans deux pôles d’essais thérapeutiques, appliquant cinq méthodes différentes :
• trois méthodes à base d’entretiens motivationnels et de séances de TCC (individuelles ou en groupe). Dans ce programme CYT, les TCC étaient systématiquement associées à quelques séances de
Motivational Enhancement Therapy (MET)
8
Protocole formalisé de thérapie fondé essentiellement sur l’approche motivationnelle.
préalables (Dennis et coll., 2000

) ;
• deux méthodes d’inspiration familiale.
Globalement, les cinq méthodes ont donné des résultats encourageants à efficacité égale en termes de baisse de consommation du cannabis, à une nuance près : les résultats issus de l’association techniques TCC et entretiens motivationnels sont meilleurs lorsque l’on considère la fréquence de consommation de produits par jour à trois mois.
Approches familiales
Intérêt de l’approche familiale
L’adolescent n’arrive jamais seul en consultation, il y est « amené » par ses parents ou par la justice (Phan et coll., 2011

), dans un moment de crise suite à la découverte de sa consommation. Le jeune est souvent en situation scolaire et familiale tendue, allant de difficultés récentes à des décrochages complets. Les parents, porteurs de la demande, constatent leur impuissance face à cette consommation et ses répercussions. Ils sont souvent excédés, voire désespérés par un enfant qu’ils ne comprennent plus, qui leur tient tête et perturbe leur cadre de vie. Ils pointent du doigt les copains, l’environnement comme élément majeur déclenchant. Le cadre familial en situation de rupture met à nu les dysfonctionnements familiaux. L’adolescent, quant à lui, ne demande pas grand-chose si ce n’est qu’on le laisse tranquille, il affirme savoir ce qui est bon pour lui et ne voit généralement pas sa consommation de cannabis comme un problème. Il est alors difficile de cerner quelle est la cause princeps de la consommation : les pratiques parentales, la personnalité de l’adolescent ou l’environnement ? L’origine de celle-ci est souvent multiple et intriquée. Par exemple, des mauvais résultats scolaires engendrent des difficultés de relations intrafamiliales qui, elles-mêmes, peuvent avoir un impact sur le rendement scolaire. Il est donc impossible à partir des données cliniques de différencier ce qui a été la cause de ce qui ne serait qu’une conséquence (Brook et coll., 1998

).
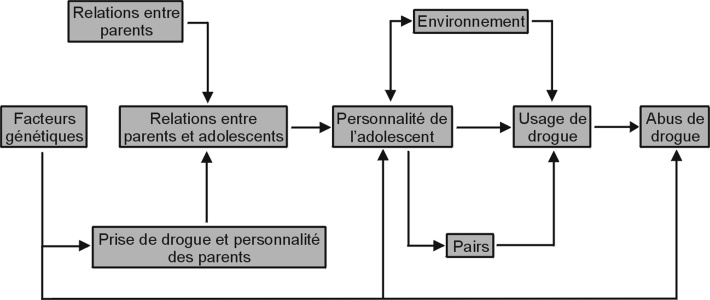
Depuis la fin des années 1980, les chercheurs se sont penchés sur les consommations de cannabis à l’adolescence. Ils ont pu mettre en lumière plusieurs facteurs aussi bien de risque que de protection de l’usage problématique de drogues (Brook et coll., 1990

; Hawkins et coll., 1992

; Oetting et Donnermeyer, 1998

) (figure 10.1

). Une situation économique défavorable, des difficultés scolaires, une mauvaise entente familiale ou des pratiques parentales inappropriées ont été des causes identifiées comme étant à risque par rapport à la consommation (Clark et coll., 2012

). La prise de drogue par les parents est aussi un autre facteur de risque de consommation chez l’adolescent (Kilpatrick et coll., 2000

). À l’inverse, une famille impliquée dans la vie de son enfant semble être un facteur de protection majeur (Kopak et coll., 2012

). En France, l’enquête Escapad a montré qu’il existe une corrélation entre la consommation de psychotropes et la décohabitation des parents ou du répondant (Legleye et coll., 2007

).
Importance des parents
L’adolescence est une période de réorganisation des relations intrafamiliales. Ce changement vient non seulement des adolescents, mais aussi des parents. Généralement, les enfants débutent leur adolescence au moment où les parents atteignent la période de milieu de vie. C’est-à-dire qu’à l’instant où les uns se développent au maximum de leurs capacités physiques, intellectuelles et sexuelles, les autres commencent à se questionner sur leur déclin (Gould, 1972

; Steinberg, 2013

). Certains parents auront du mal à gérer leur ambivalence entre la joie de voir leur enfant s’épanouir, et la peine face à leur déclin que le jeune, même inconsciemment, va leur renvoyer. De plus, l’adolescence signifie souvent la fin de carrière d’éducateur des parents et le désir d’autonomie peut être particulièrement mal vécu (Small et coll., 1988

). Les chercheurs s’accordent sur un point : l’adolescence est une période durant laquelle les conflits entre parents et enfants augmentent en même temps que la complicité entre eux diminue (Baer, 2002

). Des études ont montré l’importance de l’harmonie du couple et de la satisfaction que les parents ont à échanger avec leur enfant dans la prévention contre l’usage de drogue (Brook et coll., 1998

). Les conflits de couple apparaîssent encore plus délétères (Farrington, 1999

) que l’absence de parents en rendant difficiles la transmission et donc l’internalisation par l’enfant de principes éducatifs fondamentaux (Fincham et coll., 1994

). L’importance de la composante émotionnelle « négative » (critiques, hostilité, jugement) au sein des familles représente un élément prédicteur significatif de rechute (O’Farrell et coll., 1998

; Miklowitz, 2004

). Il agirait comme une « source de stress » qui activerait les vulnérabilités biologiques et psychologiques de l’individu.
En résumé, la qualité de l’attachement et des liens entre adolescent et parents va favoriser le passage sans encombre de cette période difficile de l’existence ; elle sera un facteur de protection par rapport à l’apparition de syndrome de dépendance aux drogues. La qualité des relations intra familiales va dépendre de l’adolescent avec sa personnalité et des parents avec ce qu’ils sont, des principes et des valeurs qu’ils souhaitent transmettre et de la manière dont ils vont procéder pour les transmettre.
Fondements et techniques des thérapies systémiques
L’intérêt d’une approche systémique des problématiques addictives est souligné depuis une trentaine d’années. Modélisée initialement à partir des travaux de Bateson (1971)

sur la schizophrénie et des travaux de l’équipe de Palo Alto (1970), l’approche systémique a rapidement été étendue aux problématiques psychosomatiques et addictives (Bateson, 1971

; Minuchin et coll., 1975

; Elkaïm, 1995

).
La consommation problématique de substances psychoactives chez l’adolescent peut être comprise comme un régulateur du système familial qui vient gérer l’incompatibilité entre l’individuation de l’adolescent et les finalités familiales (Carr et coll., 2002

). Elle va entraver les processus d’autonomisation et placer les membres de la famille dans une situation de co-dépendance (Vallée, 1995

). En effet, l’addiction se développe le plus souvent au moment où l’individu doit se séparer de sa famille (Stanton et Todd, 1982

). L’effet de cette consommation agit en retour sur la cause : l’usage de cannabis d’un adolescent génère de l’anxiété chez les parents qu’ils vont exprimer par de l’agressivité, à laquelle l’enfant répond par une augmentation de sa consommation (Duriez, 2008

). L’un des buts de l’intervention systémique en addictologie est de décentrer le problème du produit sur le problème sous-jacent affectif ou relationnel que vit l’adolescent avec sa famille (Seligman, 1986

; Liddle et coll., 2002

). L’objectif est de fournir aux membres du système enfant-parent l’occasion de communiquer sur leur façon de communiquer (méta-communication).
Méthodes de thérapies familiales modélisées pour l’adolescent abuseur et dépendant, ayant fait l’objet de validation
Plusieurs modèles de thérapies familiales ont été formalisés et validés scientifiquement. Ces modèles appartiennent au courant des thérapies intégratives, c’est-à-dire qui, malgré leur ancrage au sein des thérapies familiales, intègrent d’autres modèles comme les TCC ou les entretiens motivationnels. L’objectif est de s’adapter au mieux au contexte particulier des conduites addictives à l’adolescence.
Thérapie multifamiliale (TMF)
La thérapie multifamiliale a été élaborée par Wells en 1963 (Wells, 1963

) et largement développée par Laqueur (Laqueur et coll., 1964

; Laqueur, 1978

et 1979

). Il s’agit d’une approche groupale et collaborative, fondée sur la recherche d’affiliation. La famille est en position de co-thérapeute au sein d’un groupe d’entraide composé d’autres familles partageant le même problème ; ces familles sont aidées et accompagnées par un thérapeute rompu aux approches familiales (Diamond et coll., 2002

; Cassen et Delille, 2007

). Ces groupes multifamiliaux peuvent également se constituer de sous-systèmes familiaux, comme par exemple des rencontres de parents vivant les mêmes difficultés avec leur adolescent. Dans le cas d’enchevêtrement extrême, le travail en sous-système peut avoir un effet restructurant pour les autres membres du système aussi (Minuchin, 1983

). Face aux réticences de certaines familles à s’engager dans un travail familial, la thérapie multifamiliale ouvre des perspectives très encourageantes.
Cette approche intègre deux modèles thérapeutiques. La première est une approche psycho-éducative qui insiste sur la dimension plurifactorielle de l’étiologie des troubles (Miermont, 2002

; Tevyaw et Monti, 2004

). La deuxième est une approche communautaire qui permet d’amoindrir les sentiments d’isolement et de culpabilité de chacun en favorisant le soutien mutuel et les échanges d’expériences entre les familles (McFarlane, 2002

; Cook-Darzens et coll., 2005

).
Les modalités de ce type de thérapie avec des adolescents usagers sont les suivantes :
• constitution de groupes fermés de 5 à 7 familles concernées par l’usage de drogues d’un jeune. Les réunions ont lieu tous les mois, pendant 2 heures sur une période d’un an ;
• la progression du groupe suit un cycle structuré par tranche de 3 séances : les deux premières sont conduites en groupe séparé (parents et jeunes), la troisième séance est menée en groupe multifamilial (GMF) avec les parents et les jeunes réunis ;
• les groupes sont animés par un thérapeute familial et un éducateur ;
• chaque famille peut être rencontrée individuellement une fois par trimestre.
Thérapie familiale multidimensionnelle (MultiDimensional Family Therapy, MDFT)
La thérapie familiale multidimensionnelle a été créée par le CTRADA (
Center For Treatment Research on Adolescence Drug Abuse) de la faculté de médecine de l’Université de Miami, sous la direction professeur Liddle. Il s’agit d’une psychothérapie intégrative dont les principaux courants influents sont les thérapies systémiques (Minuchin, 1983

), les thérapies cognitives (Beck et coll., 1993

) et les thérapies stratégiques (Haley, 1976

; Diamond et Liddle, 1999

). Elle s’appuie également sur des courants cliniques et théoriques tels que : la psychologie du développement de l’adolescent et de sa famille (Sroufe et Rutter, 1984

; Kaye et Furstenberg, 1985

) et la psychologie écologique (Bronfenbrenner, 1979

). Ce modèle est développé et testé avec succès depuis 1985 dans le cadre de quatre protocoles majeurs de recherche clinique randomisée. L’évaluation de son efficacité, notamment dans le cadre du CYT (
Cannabis Youth Treatment) a montré que la MDFT est significativement plus efficace que les autres traitements étudiés en ce qui concerne quatre principaux axes : la consommation de substances, les troubles du comportement, le fonctionnement familial et l’adhérence thérapeutique (Liddle et Hogue, 2001

; Liddle et coll., 2001

; Liddle et Dakof, 2002

).
Dans ce modèle MDFT, la prise de substances psychoactives chez l’adolescent est considérée comme un phénomène multidimensionnel. Le travail thérapeutique consiste à identifier les facteurs de risque liés à la consommation afin de les traiter et les facteurs de protection pour les renforcer (Brook et coll., 1993

). Il s’agit de rétablir un processus « normal » de développement chez l’adolescent.
Les interventions ciblent quatre dimensions :
• les caractéristiques personnelles de l’adolescent et sa consommation ;
• les parents et leurs pratiques éducatives ;
• les interactions familiales et leur mode de communication ;
• les autres sources d’influence : école, loisirs, justice...
La thérapie se déroule en trois étapes :
• la construction des fondations de la thérapie : le thérapeute évalue la situation et amorce les alliances multiples (avec l’adolescent, avec les parents, avec la famille et les personnes du système extra-familial) ;
• l’accompagnement aux changements par un travail sur des thèmes spécifiques : les changements s’effectuent sur les quatre composantes en commençant par les plus accessibles ou les plus stratégiques ;
• la consolidation des changements : il s’agit de préserver les progrès réalisés et laisser la famille être autonome grâce à ses nouvelles compétences face aux situations pouvant être encore fragiles.
L’objectif de cette thérapie brève et pragmatique n’est pas de résoudre tous les problèmes de la famille, mais de transmettre les principes d’
enactment et d’isomorphisme. L’
enactment correspond à la manière dont la personne va expérimenter de nouveaux comportements (Liddle et Saba, 1983

). L’isomorphisme est un processus par lequel le thérapeute doit identifier ce qui, des attitudes ou des dires du formateur qui le supervise, l’a fait changer pour se l’approprier et pouvoir dans un second temps le reproduire avec les parents qui de la même manière, devront à leur tour, l’appliquer avec leur adolescent (Hawkins et coll., 1992

). Ce processus de transmission pédagogique postule que seule l’association de la pensée avec le vécu émotionnel permet une compréhension et une appropriation entière de la pratique.
Les modalités de la thérapie sont les suivantes :
• l’intensité de la prise en charge : un temps est consacré pour chaque sous-système et système (Liddle et Schwartz, 2002

) ;
• le travail de « conceptualisation du cas » : il est effectué en début de thérapie par le thérapeute et donne un aperçu complet de la situation, il permet de construire la thérapie (Liddle et coll., 1992

) ;
• la préparation des entretiens : chaque entretien est formalisé par un objectif et par les moyens pour y parvenir (Liddle et coll., 1992

) ;
• une supervision qui se décline en trois modes : en direct avec vitre sans tain ou caméra, en différé à partir d’entretiens filmés et au téléphone (Liddle, 2009

).
Efficacité des thérapies familiales
La participation de la famille dans les prises en charge des conduites addictives à l’adolescence est un élément important dans la réussite du traitement, de nombreuses études en attestent (Obermeier et Henry, 1989

; Slesnick et coll., 2000

; Santé Canada, 2001

; Terjanian, 2002

; Hogue et coll., 2004

; Vaughn et Howard, 2004

; Rowe et coll., 2013

). Ces prises en charge peuvent impliquer les parents de façon très variable, allant des simples visites ou appel téléphonique, à la participation directe de ceux-ci dans les décisions thérapeutiques. Certains programmes se concentrent même principalement sur la thérapie familiale. Cependant, il a été démontré que le simple appel des parents ne suffisait pas et qu’il fallait véritablement accroître les aptitudes à la communication entre parents et adolescents pour espérer un impact positif (Terjanian, 2002

). Les parents sont porteurs de la demande et leur engagement dans la thérapie est cruciale pour obtenir celui de l’adolescent (Slesnick et coll., 2000

; Rowe et coll., 2013

). L’efficacité des protocoles de thérapies familiales formalisés dans le traitement des addictions est bien établie dans la littérature internationale depuis ces trente dernières années, que ce soit avec les patients alcoolo-dépendants (Bateson, 1971

), les patients toxicomanes (Stanton et Todd, 1982

), ou encore avec les jeunes usagers (Williams et Chang, 2000

).
Dans la littérature, neuf études évaluent directement l’efficacité des interventions sur l’adolescent présentant le diagnostic d’abus et de dépendance aux substances psychoactives. Toutes sont des études de niveau 1 (c’est-à-dire des RCT comparant deux modalités thérapeutiques différentes), mais seulement trois des neuf s’appuyaient sur un effectif suffisant pour montrer un résultat statistiquement significatif (tableau 10.III

).
Dennis et coll. (2000

) ont examiné cinq méthodes thérapeutiques chez les adolescents abuseurs ou dépendants au cannabis dans le cadre du programme CYT. Cette étude n’a pas trouvé de différence significative entre les différentes méthodes : entretien motivationnel couplé à une thérapie cognitivo-comportementale (cinq et 12 séances), réseau de soutien familial (FSN), approche de renforcement communautaire (ACRA) et thérapie familiale multidimensionnelle (MDFT). Toutes les approches se sont avérées efficaces pour réduire la consommation de substances psychoactives.
Aux États-Unis, le Service public en toxicomanie et santé mentale (SAMHSA, 2005

) a identifié la thérapie famille stratégique brève (BSFT) comme un programme efficace conduisant à une réduction des passages à l’acte des troubles du comportement, de la consommation de cannabis et des troubles antisociaux. De plus, le taux de participation et d’assiduité au programme était élevé.
Une étude a été menée dans cinq pays européens (dont la France) dans le cadre du protocole INCANT (
International Cannabis Need of Treatment, Rigter et coll., 2010

). Cet essai clinique randomisé a inclus 450 adolescents qui ont été suivis durant 1 an. Il s’agissait de comparer le modèle MDFT à ce qui se fait habituellement dans les consultations pour jeunes consommateurs (thérapie individuelle interpersonnelle ou TCC selon les traditions des pays). Les résultats de cette étude montrent une efficacité du modèle MDFT, notamment en cas de forte consommation (Rigter et coll., 2013

) et chez les sujets jeunes (Hendricks et coll., 2012

), et une bonne adaptabilité du modèle MDFT dans le contexte européen (Rowe et coll., 2013

).
Les six autres études n’avaient pas un échantillon de taille suffisante mais donnent cependant des orientations intéressantes.
Waldron et coll. (2001

) ont montré une réduction de la consommation de cannabis à quatre et/ou sept mois en comparant : thérapie cognitivo-comportementale, thérapie familiale fonctionnelle, une combinaison de ces deux approches et thérapie de groupe psycho-éducative.
Liddle et coll. (2001

) ont montré une plus forte réduction des consommations de substances et une amélioration des performances scolaires pour les jeunes suivis en thérapie familiale multidimensionnelle par comparaison à ceux suivis en groupes psycho-éducatifs, bien que la taille limitée de l’échantillon ne permette pas d’obtenir des résultats significatifs.
Liddle et coll. (2001

) ont montré une plus forte réduction des consommations de substances et une amélioration des performances scolaires pour les jeunes suivis en thérapie familiale multidimensionnelle par comparaison à ceux suivis en groupes psycho-éducatifs, bien que la taille limitée de l’échantillon ne permette pas d’obtenir des résultats significatifs.
De même, Liddle et coll. (2004

) ont montré que la MDFT était plus efficace que les thérapies de groupe de pairs, notamment sur les symptômes d’extériorisation, la cohésion de la famille, la consommation de cannabis et d’alcool.
Hogue et coll. (2004

) ont rapporté que le centrage sur la famille était prédictif de résultats positifs du traitement quel que soit le modèle thérapeutique, TCC ou MDFT.
Henggeler et coll. (1999

) font état d’une baisse de la consommation d’alcool et de cannabis avec la thérapie multisystémique à six mois, bien que ces gains ne soient pas maintenus à 12 mois.
Hogue et coll. (2002

) ont rapporté que le modèle de prévention multidimensionnelle familial a montré une amélioration de la confiance en soi, des résultats scolaires et du comportement.
Quatre autres études de niveaux 3 et 4 (c’est-à-dire des essais randomisés avec groupe témoin) ont confirmé l’efficacité des thérapies familiales : Aktan et coll. (1996

) sur les aspects de la communication parent-enfant ; Terjanian (2002

) et Hogue et coll. (2004

) sur la comparaison thérapie familiale multidimensionnelle et thérapie cognitivo-comportementale.
Tableau 10.III Études concernant les thérapies familiales
|
Références
|
Public concerné
|
Description
|
Henggeler et coll., 1999 
|
12-17 ans des deux sexes
Polyconsommateurs de substances y compris alcool, marijuana et autres substances
Participation volontaire
Trouble des conduites, oppositionnel, dépression, anxiété, agoraphobie, trouble de déficit de l’attention
|
Intervention axée sur la famille : thérapie multisystémique (MST)
Intégrité du traitement pris en charge par 1,5 heure hebdomadaire, groupes cliniques
Traitement dispensé dans un cadre familial et communautaire
|
Waldron et coll., 2001 
|
13-17 ans des deux sexes
Drogues illicites : cannabis, étaient exclus les jeunes abusant seulement de l’alcool ou du tabac
Comportement de délinquance, anxiété/dépression, troubles de l’attention, les troubles externalisés ou internalisés
|
Programme FFT (Functional Family Therapy) : axé sur les systèmes, basé sur le comportement
FFT était comparé à un protocole TCC et à une combinaison FFT/TCC
Meilleurs résultats sur la baisse de la consommation de cannabis dans le groupe FFT et combinaison TCC/FFT
|
Hogue et coll., 2002 
|
11-14 ans des deux sexes
Alcool et marijuana
Participation volontaire
Adolescents à haut risque de troubles de comportement ; avec absentéisme scolaire et délinquance
|
Modèle multidimensionnel de prévention dirigé sur la famille (MDFP)
Planification de la prévention pour les familles Intervention auprès des adolescents à haut risque de toxicomanie et troubles du comportement
Efficacité supérieure au groupe témoin
|
Terjanian, 2002 
|
14-21 ans des deux sexes
Substances non précisées
Participation volontaire et injonction thérapeutique
|
Thérapie familiale hebdomadaire (en moyenne 11-13 séances) avec les parents en individuel et en groupes
Durée : six mois avec suivi 15 mois après le début du traitement
|
Dennis et coll., 2000 
|
Adolescent des deux sexes
Cannabis (y compris haschisch, marijuana, blunts et autres formes de tétrahydrocannabinol)
Participation volontaire
|
Comparaison de cinq protocoles de prise en charge : Réseau de soutien familial (FSN) utilisé avec les thérapies TCC, Adolescent Community Reinforcement Approach (ACRA), thérapie familiale multidimensionnelle (MDFT)
Efficacité équivalente des modèles entre eux
|
Liddle et coll., 2004 
|
11-15 ans des deux sexes
Substances non spécifiées
Participation volontaire
Comorbidité : trouble des conduites, TDAH, dépression
|
Groupe de traitement par les pairs basé sur le postulat que des influences positives des pairs peuvent atténuer les abus de drogues des jeunes adolescents et offrir des alternatives de comportement positif à la substance
Séance de 90 minutes deux fois par semaine pendant 12-16 semaines versus des séances MDFT principalement à la maison
Séances de TCC dans la clinique
Durée : 12-16 semaines
|
Hogue et coll., 2004 
|
Âge moyen 15,2 ans, garçons et filles
Marijuana, alcool et autres substances
Mode participation non précisé
Trouble des conduites, trouble oppositionnel avec trouble de l’humeur
|
Un groupe a reçu la MDFT et un groupe a reçu la TCC
Cas dans les deux groupes avaient en moyenne 16,1 séances ; aucune différence dans la durée de suivi
Différence observée en fonction de l’adhérence du thérapeute au modèle thérapeutique TCC ou MDFT
|
Rigter et coll, 2013 
Étude INCANT (International Cannabis Need of Treatment)
|
14-18 ans des deux sexes
Adolescents avec abus et dépendance au cannabis
Réalisée dans cinq pays d’Europe dont la France
|
Thérapie familiale multidimensionnelle (MDFT) versus thérapie individuelle. Efficacité supérieure de la MDFT sur la thérapie individuelle
MDFT donne de meilleurs résultats sur la réduction du niveau de dépendance et chez les patients qui présentaient initialement de fortes consommations (> 75 jours de consommation sur 90 jours)
|
Approches psychodynamiques
L’approche psychanalytique est décrite par Freud (1940

) comme une technique d’investigation psychologique destinée à rendre compte de l’inconscient et de ses effets, fondée sur la libre association des idées du sujet. Son but est d’augmenter la capacité du sujet à se voir lui-même (
insight), de mieux se connaître, de découvrir ses propres mécanismes de pensée et ses ressentis (Jeammet et Bochereau, 2007

). Cette approche n’est pas centrée sur les effets des produits sur l’organisme, mais sur la fonction et le sens que cette consommation peut avoir chez l’adolescent. Le champ des addictions à l’adolescence ne possède pas d’étude sur l’efficacité de ce type de psychothérapie, hormis la présentation d’études de cas (Hachet, 2005

). Le travail psychothérapeutique avec l’adolescent implique un aménagement du cadre analytique habituel. La psychothérapie se déroule en face à face et de préférence à un rythme hebdomadaire. Le cadre doit s’élargir aux parents. L’élargissement du cadre participe à une reprise de ce processus de séparation et parfois à son élaboration (Jeammet et Bochereau, 2007

). En France, la réflexion autour de l’évolution des psychopathologies dans la clinique de l’adolescent a amené la création d’un modèle thérapeutique, la thérapie bifocale (Jeammet, 1980

et 1984

). L’objectif est d’aborder, d’une part la gestion des réalités externes et, d’autre part, les conflits inconscients qui sous-tendent les processus de dépendance. Plus concrètement, la thérapie bifocale fait intervenir deux thérapeutes, chacun dans un temps et un lieu différent (Phan, 2005

) : d’un côté, le consultant travaille davantage sur « la réalité externe », à savoir les domaines médicaux, familiaux, scolaires et sociaux du patient. D’un autre côté, l’écoute de l’autre intervenant, le psychothérapeute, se prête davantage à la « réalité interne » du patient à travers une relation psychothérapeutique d’inspiration analytique. L’approche psychodynamique repose sur l’hypothèse qu’une conduite addictive est un symptôme d’un processus intrapsychique inconscient. Elle vise à traiter la cause plus que la conséquence. En pratique, elle peut se faire de façon complémentaire à une prise en charge centrée sur le produit.
Approches thérapeutiques en milieu hospitalier/résidentiel
Situation actuelle en France
La plupart des adolescents présentant des conduites addictives répondent au traitement ambulatoire. Cependant, certains nécessiteront une prise en charge plus intensive en milieu hospitalier et/ou résidentiel. Une étude de besoin a été réalisée par la clinique Dupré Fondation santé des étudiants de France en 2011 (Guerry et Phan, 2011

). En interrogeant 15 consultations d’Île-de-France, il s’avère que le nombre d’adolescents pouvant bénéficier d’une prise en charge en milieu résidentiel/hospitalier s’élèverait à une centaine de cas sur l’année.
Pour soigner l’adolescent à distance de son milieu écologique, deux types de programmes sont à disposition.
Hospitalisations courtes pour sevrage
Les hospitalisations courtes pour sevrage sont organisées par les centres de crise pour adolescents et les services de psychiatrie/addictologie. L’objectif de ces admissions est de pouvoir gérer le syndrome de manque (en particulier les manifestations physiques) et de faire face à des situations de décompensation psychopathologique. Cependant, à l’adolescence, le syndrome de manque au cannabis se manifeste essentiellement par des phénomènes psychiques comme le
craving, l’irritabilité, l’anxiété et la dépression (Cornelius et coll., 2008

), et il est beaucoup moins important que dans la population adulte (Vandrey, 2005

). Pour les consommations d’alcool, celles-ci étant généralement aiguës à cet âge, les manifestations physiques de sevrage peuvent être présentes mais sont loin d’être systématiques (Robin et coll., 1998

). De plus, dans les demandes d’admission en urgence pour sevrage, la comorbidité avec des troubles psychiatriques est majeure (Lai et coll., 2012

). Chez les jeunes consommateurs d’opiacés par voie intra-veineuse demandant un sevrage, cette comorbidité est systématique (Mackesy-Amiti et coll., 2012

). Ainsi à l’adolescence, les demandes de sevrage en urgence, qui viennent souvent des parents et de l’entourage, cachent des situations de décompensation psychiatrique (dépression avec risque suicidaire, troubles du comportement évoquant l’entrée dans une psychose…). Si les hospitalisations courtes ont un intérêt majeur sur la gestion d’une décompensation psychiatrique d’un adolescent en situation de crise, elles ne sont pas suffisantes pour avoir un impact sur le processus de dépendance (AADAC, 2006

).
Soins dits résidentiels
Les soins résidentiels regroupent les centres thérapeutiques résidentiels médico-sociaux et les services d’hospitalisations de moyen et long séjour. Ces dispositifs sont très peu développés pour les adolescents présentant une addiction, deux centres leur étant exclusivement réservés et spécialisés dans la réinsertion sociale (à Lille et Marseille)
9
L’Espace du Possible à Lille et La Corniche à Marseille.
. Il n’existe pas en revanche de centre résidentiel spécialisé à la fois dans les conduites addictives et le suivi scolaire. Ce type de structure soins-étude a été développé pour les pathologies psychiatriques (établissements de la Fondation santé des étudiants de France).
Ces soins sont proposés quand la situation des jeunes rend impossible les traitements ambulatoires même bien conduits. Ils montrent leur intérêt dans les cas où une prise en charge à distance des parents et du milieu social est nécessaire afin de mettre en œuvre non seulement des soins, mais aussi une scolarisation ou un travail sur la réinsertion. En effet, les situations familiales sont parfois si tendues, les venues du jeune en entretien si aléatoires, qu’un recul est nécessaire pour réamorcer un dialogue constructif dans la famille et avec les professionnels en charge du jeune. Par ailleurs, des addictions sévères avec comorbidités psychiatriques importantes entraînent une déscolarisation et une désocialisation et constituent une menace d’exclusion définitive du système social et familial. Ces adolescents en situation de grande détresse, mobilisent souvent un nombre considérable d’intervenants proposant des prises en charge ambulatoires, sans qu’aucune solution satisfaisante sur le long terme ne soit trouvée. Faute de structures adéquates, ces situations se terminent bien souvent en hospitalisation longue durée, sous contrainte, en milieu psychiatrique adulte qui, faute de moyens adaptés pour traiter l’addiction et réinsérer un adolescent dans un parcours scolaire et/ou professionnel, ne peut que constater la chronicisation. De plus, l’hospitalisation d’un jeune adolescent en milieu psychiatrique généralement adulte peut être vécue de manière traumatique.
Les soins en milieu résidentiel offrent un environnement clinique comprenant des professionnels médico-psycho-éducatifs (psychiatres, médecins, psychologues, éducateurs, animateurs, enseignants) formés aux questions de l’adolescence et des addictions qui identifieront les problèmes sous-jacents et se serviront de techniques de modification du comportement et d’outils thérapeutiques pour aider chaque adolescent à modifier ses comportements face à ses pratiques addictives. Les soins en milieu résidentiel offrent en outre un milieu sécurisé et bienveillant qui fournira un environnement propice afin que les adolescents puissent à la fois se soigner mais aussi apprendre à renouer des liens avec leur famille et leurs amis, et surtout pouvoir se réintégrer dans la communauté.
Données de la littérature
Cures de sevrage courtes
Le rôle et la fonction des hospitalisations courtes pour cure de désintoxication et de stabilisation psychopathologique sont retrouvés dans les articles scientifiques notamment dans les revues de la littérature traitant de façon globale des interventions en milieu résidentiel (AADAC, 2006

; Lyons et coll., 2010

). Ces services ayant été mis en place dans le cadre de prises en charge sur le long terme, aucune étude n’a pu se centrer sur l’efficacité des cures de sevrage seules. De plus, ces hospitalisations courtes ayant pour fonction de gérer en urgence des situations de crise à la fois addictologiques et surtout psychiatriques (décompensation dépressive, menace de passage à l’acte suicidaire voire entrée dans la psychose), il est impossible d’établir un protocole de recherche clinique randomisé.
L’indication de l’hospitalisation se pose avant tout lorsque le jeune se trouve en situation de décompensation psychopathologique et en cas de dépendance physique à l’alcool avec manifestation d’un syndrome de sevrage. Pour ces situations cliniques sévères, l’association hospitalisation courte pour stabilisation et soins résidentiels réalisés dans les suites immédiates de l’hospitalisation semble particulièrement pertinente.
Soins en milieu résidentiel sur une longue durée
Dans la littérature internationale, le terme de soin résidentiel regroupe différentes structures allant du centre fermé pour adolescents délinquants aux communautés thérapeutiques en passant par les centres thérapeutiques résidentiels médico-sociaux. Le point commun entre toutes ces structures est la proposition d’un accompagnement thérapeutique dans un lieu sûr en dehors du milieu de vie « naturel » de l’adolescent.
Le soin résidentiel repose sur trois principes (Lyons, 2004

) :
• extraire le jeune de son environnement : le séparer momentanément de son environnement familial, de ses contacts avec les pairs, des situations à risque et autres influences négatives pouvant le pousser à consommer des substances psychoactives. Ainsi, l’efficacité des soins résidentiels a surtout été mise en avant dans des populations fragiles à haut risque : mineur délinquant, en grande précarité sociale et avec une comorbidité psychiatrique majeure ;
• offrir un environnement dans une structure propice à son développement. Le milieu résidentiel doit proposer un accompagnement scolaire et/ou de réinsertion professionnelle. Cet environnement est thérapeutique en soi ;
• proposer un protocole thérapeutique centré sur l’addiction et ses comorbidités. Le déni des troubles, la terreur de devoir accepter de l’aide vécue comme une entrave insupportable à leur indépendance et comme une marque de faiblesse rendent caduque toute observance d’un traitement en ambulatoire. Les admettre dans un endroit sécurisé est le seul moyen pour qu’ils puissent accéder à un suivi thérapeutique inscrit dans la durée.
Efficacité des soins en milieu résidentiel
Études qualitatives
De nombreux articles traitent des effets du soin en milieu résidentiel. Effectuer des essais cliniques randomisés sur une pratique dans une institution et chez des adolescents fragiles posant des problèmes éthique, pratique et méthodologique, la majorité des études sont qualitatives et descriptives, et leur examen fait ressortir les points suivants.
Le traitement résidentiel augmente globalement le niveau de fonctionnement psychique des adolescents et de leur famille dans 60 % à 80 % des cas (Mordock, 1979

; Burns et coll., 1999

; Harder et coll., 2006

).
Il améliore les troubles du comportement des adolescents (Leichtman et coll., 2001

; Lyons et coll., 2001

), met en lumière les points forts de leurs compétences (Lyons et coll., 2009

), améliore leur indice de satisfaction de la vie (Gilman et Handwerk, 2001

), et leur fonctionnement psychique (Larzelere et coll., 2001

; Leichtman et coll., 2001

; Bettmann et Jasperson, 2009

; Lyons et coll., 2009

).
Surtout, il change positivement les pratiques parentales (Larzelere et coll., 2001

; Leichtman et coll., 2001

; Preyde et coll., 2009

). En effet, améliorer le fonctionnement de la famille pendant le séjour agit sur les problèmes de comportement et le fonctionnement des adolescents. En outre, cette amélioration des relations intrafamiliales est associée à une plus haute probabilité de la poursuite des soins en ambulatoire par l’adolescent à la sortie (Sunseri, 2004

). Les situations de stress et d’anxiété chez les parents sont directement corrélées à des pratiques parentales inadéquates et à un manque de chaleur et de réactivité (Webster-Stratton, 1990

; Creasey et Reese, 1996

; Deater-Deckard et Scarr, 1996

; Crawford et Manassis, 2001

). Ce stress parental, signalé comme sévère au moment de l’entrée en soins résidentiels, est considérablement amoindri chez les parents d’adolescents qui ont terminé les soins en établissement (Killeen et Brady, 2000

).
Ces études ont permis de définir quels étaient les critères pour qu’un soin résidentiel soit efficace :
• s’étendre au moins sur une période de trois mois ;
• se focaliser sur l’adolescent en ayant recours à des techniques de modification du comportement (thérapie individuelle basée sur les besoins du jeune) ;
• offrir un environnement de transition où l’ensemble du personnel travaille à préparer le jeune aux semaines et aux mois difficiles qui vont suivre la fin du traitement ;
• inclure la famille dans le processus de rétablissement (rebâtir des relations et éduquer les parents) ;
• fournir à l’adolescent un programme de soins continus pour les trois à quatre mois qui suivent la fin du traitement avec des rencontres hebdomadaires et des contacts téléphoniques réguliers avec des bénévoles communautaires qui serviront de mentors et établiront un lien direct avec le personnel de la clinique ;
• associer au traitement un programme de réhabilitation professionnelle dans le cadre d’une réinsertion ou scolaire dans le cadre d’un soin-étude. Compte-tenu des désordres cognitifs engendrés par la prise de substances psychoactives et des situations d’exclusion du système scolaire sans possibilité de réintégration, l’hospitalisation dans un programme de soins-études constitue pour les adolescents présentant une addiction sévère avec comorbidité, la dernière chance de ne pas être définitivement exclu (Mammar et coll., 2004

). La poursuite des études a un impact positif sur le traitement des pathologies à l’adolescence.
Études de cohorte
L’ensemble des études sur les soins résidentiels présentées dans le tableau 10.IV

sont des suivis de cohorte, avec pour certains des groupes contrôles comportant un échantillon important. Sur les neuf études évaluant les programmes résidentiels au moyen de suivi de cohorte, cinq évaluaient directement l’efficacité des interventions destinées aux jeunes. Dans l’ensemble, ces cinq études démontrent la pertinence et l’efficacité des traitements en milieu résidentiel. En général, les résultats sont similaires quelles que soient les approches. Les plus efficaces sont celles incluant des prises en charge TCC ou une thérapie familiale. Compte tenu du type d’intervention (soins en milieu résidentiel), il est difficile de construire un vrai groupe témoins. Certaines études (Aktan et coll., 1996

; Winters, 1999

) ont comparé des patients suivis en résidentiel
versus un groupe suivi en ambulatoire, avec des résultats meilleurs pour les soins réalisés en milieu résidentiel.
En conclusion, la prise en charge des conduites addictives à l’adolescence a connu un développement récent.
À l’adolescence, l’importance des effets positifs rapportés par l’usager et la nécessité perçue de consommer dans certaines circonstances doivent alerter l’entourage et les cliniciens sur le risque de dépendance. La consommation occasionnera, outre les effets sanitaires à moyen et à long terme, une « perte de chance » pour l’avenir qui justifie une intervention précoce adossée à une offre de réponse d’intensité graduée.
En France, les Consultations jeunes consommateurs (CJC) proposent à ce public spécifique l’accueil et les premiers soins qui ont mis en lumière les besoins en matière de traitement des addictions à l’adolescence. Elles doivent permettre une meilleure prise en compte des demandes des jeunes et de leur entourage en difficulté avec cette consommation, en facilitant l’accès à des professionnels formés aux techniques nécessaires, pour évaluer leur situation et les aider à adopter des comportements plus favorables à leur santé et à leur bien-être.
Tableau 10.IV Études de cohortes sur les soins résidentiels
|
Références
|
Public concerné
|
Description du programme
|
Aktan et coll., 1996 
|
Jeunes adolescents des deux sexes dont près de la moitié ont connu l’échec scolaire
Substances non spécifiées
|
12 semaines associant thérapies et formation professionnelle
Programme complémentaire pour tous les membres de la famille
|
Sealock et coll., 1997 
|
Jeunes des deux sexes mais âge exact non spécifié
Substances non spécifiées (bien que l’étude précise les résultats des tests d’urines au THC, à la cocaïne, à la morphine et au PCP)
La participation au programme est sous contrainte
|
Durée moyenne de 11 à 13 semaines
Groupe de soutien type Alcoolique Anonyme, traitement des comorbidités, formation professionnelle, programmes d’éducation
Suivi des familles avec aide aux pratiques parentales
|
Dobkin et coll., 1998 
|
Âge moyen 15,5 ans des deux sexes
Substances non spécifiées, mais les personnes dépendantes de l’héroïne étaient exclues
Participation volontaire à l’étude
|
Programme d’un an : deux mois en milieu hospitalier, trois mois en ambulatoire, sept mois de suivi
Les parents sont invités à prendre part à la thérapie familiale
Programme en milieu hospitalier subdivisé en trois phases : intégration, traitement et responsabilisation
|
Winters, 1999 
|
12-18 ans, mixte
Cannabis, alcool, amphétamines
Existence de troubles psychiatriques (déficit de l’attention/hyperactivité, dépression)
La participation des adolescents au programme est volontaire
|
Programme résidentiel plus six mois de soins continus en ambulatoire
Les deux groupes ont reçu un traitement type modèle Minnesota, qui combine les principes des 12 étapes des Alcooliques Anonymes, de la thérapie de groupe, du « counseling » et de la thérapie familiale
|
Morehouse et Tobler, 2000 
|
Jeunes de la rue âgés de 13 à 19 ans, des deux sexes
Problèmes d’alcool et d’autres drogues
La participation au programme est volontaire
|
Six à huit séances de 45 minutes sur les effets des substances, les liens avec la famille et le stress. « counseling » individuel (45 minutes)
Implication dans des programmes en 12 étapes
|
Jainchill et coll., 2000 
|
Moins de 18 ans, des deux sexes consommant tout type de substances psychoactives (cannabis, alcool, hallucinogènes, cocaïne, opiacés, stimulants, barbituriques, tranquillisants)
Participation volontaire à l’étude
|
Communautés thérapeutiques résidentielles tenant compte des différences de développement, en se concentrant sur la correction des comportements et des attitudes inadaptés, la maturation, la socialisation, l’éducation et la formation professionnelle
|
Currie, 2003 
|
Jeunes des deux sexes, avec polyconsommation et co-occurrence de problèmes émotionnels
La participation au programme est volontaire
|
Programme « hybride », combinant les modèles sociaux à des modèles de traitement psychiatrique
Fonctionne comme une communauté thérapeutique offrant thérapie de groupe en 12 étapes et travail avec les familles
|
Shane et coll., 2003 
|
Âge 13-19 ans des deux sexes
Marijuana, alcool et autres substances
Participation volontaire à l’étude
|
Thérapie structurée, individuelle et de groupe
Des interventions visaient aussi à résoudre les problèmes de la famille
|
Orlando et coll., 2003 
|
Jeunes de 13-17 ans des deux sexes
Substances non spécifiées
Volontaire pour participer à la recherche, mais obligé de suivre le programme par les tribunaux (détention pour mineurs)
|
Programme centré sur l’identification les facteurs prédictifs des processus de soin et de maintien dans le programme
|
Au niveau international, des équipes ont pu mettre au point ces techniques spécifiques aux adolescents consommateurs de substances psychoactives. Quelques points essentiels se dégagent des études : l’importance de l’alliance thérapeutique et du travail sur la motivation des jeunes, la nécessité d’inclure les familles dans le processus thérapeutique et la nécessité d’appliquer un programme spécifique en adéquation avec la situation de l’adolescent, l’existence de comorbidités psychiatriques et le degré d’intoxication.
Les stratégies thérapeutiques ayant fait preuve d’efficacité sont :
• l’entretien motivationnel : cette approche s’articule autour du modèle trans-théorique de changement et du modèle motivationnel, qui postulent que les patients pourront plus facilement changer leurs comportements si la motivation vient d’eux-mêmes plutôt qu’imposée par un autre. Les entretiens motivationnels ont montré depuis longtemps leur efficacité et leur pertinence chez les adultes, et des résultats très prometteurs ont été observés chez les adolescents ;
• les thérapies cognitivo-comportementales (TCC) qui visent à identifier/supprimer un comportement problématique et identifier/restructurer les pensées erronées favorisant ce comportement problématique. Elles s’appuient sur différentes techniques, comme l’exposition
10
L’exposition est la mise en situation de prise de produit en imagination puis dans le réel (par exemple, un patient apprend à s’imaginer devant une boisson pour ensuite gérer son envie de boire, puis avec une image de boisson et la boisson elle-même).
, la prévention de la rechute, la régulation des émotions, la gestion du craving… Les TCC se montrent particulièrement efficaces chez les adolescents pour faire face à leurs conduites addictives en leur fournissant aussi des stratégies alternatives (comportementales, cognitives et dans la gestion des émotions) pour affronter les situations qui concourent au passage à l’acte addictif ;
• les thérapies familiales, plus efficaces que les TCC chez les très jeunes et en cas de comorbidité. La participation de la famille dans les prises en charge des conduites addictives est alors un élément important dans la réussite du traitement ;
• les soins résidentiels/hospitaliers qui englobent les prises en charge pluridisciplinaires institutionnelles avec évaluation globale du sujet et de son parcours addictif, un arrêt de la consommation ou du comportement pathologique (sevrage), un maintien du sevrage et un accompagnement à la reprise de la scolarité et/ou travail sur l’insertion professionnelle. En France, le soin résidentiel regroupe les hospitalisations de courte durée, les centres thérapeutiques résidentiels et les hospitalisations en moyen et long séjour. Il faut relever le cas particulier des établissements « soins-études » (par exemple ceux de la Fondation santé des étudiants de France). Ils se justifient dans des situations où une prise en charge à distance des parents et du milieu social est nécessaire afin de mettre en œuvre non seulement des soins, mais aussi une scolarisation ou un travail sur la réinsertion. En France, ce type de dispositif existe chez les adultes mais reste insuffisamment développé pour les adolescents. Pour les patients présentant des conduites addictives sévères avec comorbidité psychiatrique, les soins hospitaliers sans travail en institution sur la scolarité et la réinsertion professionnelle conduisent bien souvent à la chronicisation dans la pathologie ;
• l’ensemble des services de désintoxication et de stabilisation ont été considérés comme un élément initial d’un traitement global. Aucune étude n’a démontré l’efficacité des cures de sevrage seules.
Bibliographie
[1]aadac (alberta alcohol and drug abuse commission). Youth detoxification and residential treatment literature review: Best and promising practices in adolescent substance use treatment.
Edmonton, Canada:Alberta;
2006.

[2] aktan gb,
kumpfer kl,
turner cw. Effectiveness of a family skills training program for substance use prevention with inner city African-American families.
Subst Use Misuse. 1996;
31:157
-175

[3] aubrey l. Motivational interviewing with adolescent poly substance users.
Paper presented at the 31
st Annual Convention of the Association for Advancement of Behavior Therapy. Miami, FL:November 1997;

[4] baer j. Is family cohesion a risk or protective factor during adolescent development.
Journal of mariage and the family. 2002;
64:668
-675

[5] barnett e,
sussman s,
smith c,
rohrbach la,
spruijt-metz d. Motivational Interviewing for adolescent substance use: a review of the literature.
Addict Behav. 2012;
37:1325
-1334

[6] bateson g. Steps to an Ecology of Mind.
New York:Ballantine;
1971.
Trad. Française (1977). Vers une écologie de l’esprit. Paris:Seuilp.

[7] beck a,
wright f,
newman c,
liese b. Cognitive therapy of substance abuse.
New York:The Guidford Press;
1993.

[8] bettmann je,
jasperson ra. Adolescents in residential and inpatient treatment: A review of the outcome literature.
Child & Youth Care Forum. 2009;
38:161
-183

[9] bronfenbrenner u. The Ecology of Human Development: Experiments by Nature and Design.
Cambridge, MA:Harvard University Press;
1979.

[10] brook js,
brook dw,
gordon as,
whiteman m,
cohen p. The psychosocial etiology of adolescent drug use: a family interactional approach.
Genet Soc Gen Psychol Monogr. 1990;
116:111
-267

[11] brook js,
whiteman m,
finch s. Role of mutual attachment in drug use: a longitudinal study.
J Am Acad Child Adolesc Psychiatry. 1993;
32:982
-989

[12] brook js,
whiteman m,
finch s,
cohen p. Mutual attachment, personality, and drug use: pathways from childhood to young adulthood.
Genet Soc Gen Psychol Monogr. 1998;
124:492
-510

[13] brook js,
lee jy,
finch sj,
brown en,
brook dw. Long-term consequences of membership in trajectory groups of delinquent behavior in an urban sample: Violence, drug use, interpersonal, and neighborhood attributes.
Aggress Behav. 2013, Jun 27. doi: 10.1002/ab.21493;

[14] budney a,
novy p,
hughes j. Marijuana withdrawal among adults seeking treatment for marijuana dependance.
Addiction. 1999;
94:1311
-1322

[15] budney a,
higgins s,
radonovich k,
novy p. Adding voucher-based incentives to coping skills an motivational enhancement improves outcomes dirong treatment for marijuana dependance.
Journal of Consulting Clinical Psychology. 2000;
68:1051
-1061

[16] burns bj,
hoagwood k,
mrazek pj. Effective treatment for mental disorders in children and adolescents.
Clin Child Fam Psychol Rev. 1999;
2:199
-254

[17] carr eg,
dunlap g,
horner rh,
koegel rl,
turnbull ap, et coll. Positive behavior support: Evolution of an applied science.
Journal of Positive Behavior Interventions. 2002;
4:4
-16

[18] carroll km. Therapy manuals for drug addiction. A cognitive-behavioral approach: Treating cocaine addiction. (NIH Publication Number 98-4308).
Rockville:MD: National Institute on Drug Abuse (NIDA);
1998;

[19] cassen m,
delile j. Thérapies multifamiliales et addictions.
In: cook-darzens s (Dir.), editors.
Thérapies multifamiliales.
Ramonville, Québec:Erès;
2007.
p. 205
-246

[20] clark hk,
shamblen sr,
ringwalt cl,
hanley s. Predicting high risk adolescents’ substance use over time: the role of parental monitoring.
J Prim Prev. 2012;
33:67
-77

[21] clerkin em,
barnett n. The separate and interactive effects of drinking motives and social anxiety symptoms in predicting drinking outcomes.
Addict Behav. 2012;
37:674
-677

[22] colby sm,
monti pm,
barnett np,
rohsenow dj,
weissman k, et coll. Brief motivational interviewing in a hospital setting for adolescent smoking: A preliminary study.
Journal of Consulting and Clinical Psychology. 1998;
66:574
-578

[23] cook-darzens s,
doyen c,
brunaux f,
rupert f,
bouquet m, et coll. Thérapie multifamiliale de l’adolescent anorexique.
Thérapie familiale. 2005;
26:223
-245

[24] cornelius jr,
chung t,
martin c,
wood ds,
clark db. Cannabis withdrawal is common among treatment-seeking adolescents with cannabis dependence and major depression, and is associated with rapid relapse to dependence.
Addict Behav. 2008;
33:1500
-1505

[25] cottraux j. Les thérapies comportementales et cognitives.
Masson. 2001;

[26] crawford am,
manassis k. Familial predictors of treatment outcome in childhood anxiety disorders.
J Am Acad Child Adolesc Psychiatry. 2001;
40:1182
-1189

[27] creasey g,
reese m. Mothers’ and fathers’ perceptions of parenting hassles: Associations with psychological symptoms, non-parenting hassles, and child behavior problems.
Journal of Applied Developmental Psychology. 1996;
17:393
-406

[28] cunningham rm,
chermack st,
zimmerman ma,
shope jt,
bingham cr, et coll. Brief motivational interviewing intervention for peer violence and alcohol use in teens: one-year follow-up.
Pediatrics. 2012;
129:1083
-1090

[29] currie e. It’s our lives they’re dealing with here? Some adolescent views of residential treatment.
Journal of Drug Issues. 2003;
33:833
-864

[30] deas d,
clark a. Youth binge drinking: progress made and remaining challenges.
J Am Acad Child Adolesc Psychiatry. 2009;
48:679
-680

[31] deater-deckard k,
pinkerton r,
scarr s. Child care quality and children’s behavioral adjustment: a four-year longitudinal study.
J Child Psychol Psychiatry. 1996;
37:937
-948

[32] dennis ml,
babor tf,
diamond g,
donaldson j,
godley sh, et coll. The Cannabis Youth Treatment (CYT) experiment: Preliminary findings.
A report to H. Westley Clark, Director Center for Substance Abuse Treatment, Substance Abuse and Mental Health Services Administration, Department of Health and Human Services. 2000;

[33] diamond gs,
liddle ha. Transforming negative parent-adolescent interactions: from impasse to dialogue.
Fam Process. 1999;
38:5
-26

[34] diamond g,
godley sh,
liddle ha,
sampl s,
webb c, et coll. Five outpatient treatment models for adolescent marijuana use: a description of the Cannabis Youth Treatment Interventions.
Addiction. 2002;
97 (Suppl 1):70
-83

[35] dobkin pl,
chabot l,
maliantovitch k,
craig w. Predictors of outcome in drug treatment of adolescent inpatients.
Psychological Reports. 1998;
83:175
-186

[36] duriez n. L’approche intégrative centrée sur le problème, de William Pinsof.
Thérapie familiale. 2008;
29:261
-277

[37] elkaïm m. Panorama des thérapies familiales.
Paris:Éditions du Seuil;
1995.

[38] farrington dp. Conduct disorder and delinquency.
In: sreinhausen h, verhulst f (Eds), editors.
Risks and outcomes in developmental psychopathology.
Oxford:Oxford University Press;
1999.
p. 165
-192

[39] freud s. Abrégé de psychanalyse.
1940. (Rééd. 2001);
Paris: France.
PUF;

[40] fincham fd,
grych jh,
osborne ln. Does marital conflict cause child maladjustment? Directions and challenges for longitudinal research.
Journal of Family Psychology. 1994;
8:128
-141

[41] gilman r,
handwerk ml. Changes in life satisfaction as a function of stay in a residential setting.
Residential Treatment for Children & Youth. 2001;
18:47
-65

[42] gould r. The phases of adult life: A study of developmental psychology.
American Journal of Psychiatry. 1972;
129:521
-531

[43] guerry e,
phan o. Rapport/ Etude de besoins sur le soin chez les adolescents consommateurs de substances psychoactives.
Remis à l’Agence Régionale de Santé d’Ile-de-France. 2011;

[44] hachet p. Histoires de fumeurs de joints : Un psy à l’écoute des adolescents.
Paris:In Press;
2005.

[45] hachet p. Des lieux d’aide pour les consommateurs de cannabis et leur entourage.
Psychotropes. 2006;
12:183
-192

[46] haley j. Problem solving therapy.
San Francisco :Jossez-Bass;
1976.

[47] ham ls,
bonin m,
hope da. The role of drinking motives in social anxiety and alcohol use.
J Anxiety Disord. 2007;
21:991
-1003

[48] harder at,
knorth ej,
zandberg t. Residentiële jeugdzorg in beeld: Een overzichtsstudie naar de doelgroep, werkwijze en uitkomsten [Residential care in perspective: A overview of sample characteristics, treatment and outcomes].
Amsterdam:Uitgeverij SWP;
2006.

[49] hawkins j,
catalano r,
miller j. Risk and protective factors for alcohol and other drug problems in adolescence and early adulthood: Implications for substance abuse prevention.
Psychological Bulletin. 1992;
112:64
-105

[50] hendriks v,
van der schee e,
blanken p. Matching adolescents with a cannabis use disorder to multidimensional family therapy or cognitive behavioral therapy: treatment effect moderators in a randomized controlled trial.
Drug Alcohol Depend. 2012;
125:119
-126

[51] henggeler sw,
pickerel sg,
brondino mj. Multisystemic treatment of substance-abusing and dependent delinquents: outcomes, treatment fidelity, and transportability.
Ment Health Serv Res. 1999;
1:171
-184

[52] hogue a,
liddle ha,
becker d,
johnson-leckrone j. Family-based prevention counselling for high-risk young adolescents: Immediate outcomes.
Journal of Community Psychology. 2002;
30:1
-22

[53] hogue a,
liddle ha,
dauber s,
samoulis j. Linking session focus to treatment outcome in evidence-based treatments for adolescent substance abuse.
Psychotherapy: Theory, Research, Practice and Training. 2004;
41:83
-96

[54] jainchill n,
hawke j,
de leon g,
yagelka j. Adolescents in therapeutic communities: one-year posttreatment outcomes.
J Psychoactive Drugs. 2000;
32:81
-94

[55] jeammet p. Réalité externe et réalité interne. Importance et spécificité de leur articulation à l’adolescence.
Revue Française de Psychanalyse. 1980;
3-4:481
-521

[56] jeammet p. La thérapie bifocale : une réponse possible à certaines difficultés de la psychothérapie à l’adolescence.
Revue Adolescence. 1984;
10:371
-383

[57] jeammet p,
bochereau d. La souffrance des adolescents : Quand les troubles s’aggravent signaux d’alerte et prise en charge.
La Découverte. 2007;

[58] janssen mm,
mathijssen jj,
van bon-martens mj,
van oers ha,
garretsen hf. Effectiveness of alcohol prevention interventions based on the principles of social marketing: a systematic review.
Subst Abuse Treat Prev Policy. 2013;
8:18

[59] jensen cd,
cushing cc,
aylward bs,
craig jt,
sorell dm,
steele rg. Effectiveness of motivational interviewing interventions for adolescent substance use behavior change: a meta-analytic review.
J Consult Clin Psychol. 2011;
79:433
-440

[60] kadden r,
carroll k,
donovan d,
cooney n,
monti p, et coll. Cognitive behavioral coping skills therapy manual: A clinical research guide for therapists treating individuals with alcohol abuse and dependence. (NIH Publication No. 94-3724).
Rockville, MD:National Institute on Alcohol Abuse and Alcoholism (NIAA);
1995;

[61] kaminer y. Aftercare for Adolescents With Alcohol and other Substance Use Disorders (AOSUD): Feasibility and Acceptability of Phone Therapy. The 2
nd Annual Meeting of the Society for Adolescent Substance Abuse Treatment Effectiveness (SASATE).
June 2003;
Miami, Floride:

[62] kaminer y,
blitz c,
burleson ja,
kadden rm,
rounsaville bj. Measuring treatment process in cognitive-behavioral and interactional group therapies for adolescent substance abusers.
Journal of Nervous and Mental Disease. 1998;
186:407
-413

[63] kaye k,
furstenberg f. Family development and the child.
Child development. 1985;
56:279
-501

[64] killeen t,
brady kt. Parental stress and child behavioral outcomes following substance abuse residential treatment: Follow-up at 6 and 12 months.
Journal of Substance Abuse Treatment. 2000;
19:23
-29

[65] kilpatrick dg,
acierno r,
saunders b,
resnick hs,
best cl,
schnurr pp. Risk factors for adolescent substance abuse and dependence: data from a national sample.
J Consult Clin Psychol. 2000;
68:19
-30

[66] kopak am,
chen ac,
haas sa,
gillmore mr. The importance of family factors to protect against substance use related problems among Mexican heritage and White youth.
Drug Alcohol Depend. 2012;
124:34
-41

[67] lai hm,
sitharthan t,
huang qr. Exploration of the comorbidity of alcohol use disorders and mental health disorders among inpatients presenting to all hospitals in New South Wales, Australia.
Subst Abus. 2012;
33:138
-145

[68] laqueur p. Multiple family therapy.
In: guerin p (Ed.), editors.
Family therapy: theory and practice.
New York, NY:Gardner Press;
1978.
p. 405
-416

[69] laqueur p. La thérapie multifamiliale, questions et réponses.
In: bloch d (Dir.), editors.
Techniques de base en thérapie familiale.
Paris:Delarge;
1979.
p.

[70] laqueur p,
la burt h,
morong e. Multiple family therapy: Further developments.
International Journal Society Psychiatry. 1964;
10:69
-80

[71] larzelere re,
dinges k,
schmidt md,
spellman df,
criste tr,
connell p. Outcomes of residential treatment: A study of the adolescent clients of girls and boys town.
Child & Youth Care Forum. 2001;
30:175
-185

[72] lascaux m,
bastard n,
bonnaire c,
couteron jp,
phan o. incant. Une comparaison de deux modèles thérapeutiques formalisés.
Alcoologie et Addictologie. 2010;
32:209
-219

[73] lecallier d,
michaud p. L’entretien motivationnel. Une évolution radicale de la relation thérapeutique.
Alcoologie et Addictologie. 2004;
26:129
-134

[74] legleye s,
beck f,
spilka s,
le nézet o. Drogues à l’adolescence en 2005. Niveaux, contextes d’usage et évolutions à 17 ans en France – Résultats de la cinquième enquête nationale ESCAPAD.
OFDT. mai 2007;
Accessible à l’adresse :
http://www.ofdt.fr/BDD/publications/docs/epfxsln5.pdf (dernier accès octobre 2013).

[75] leichtman m,
leichtman ml,
barber cc,
neese dt. Effectiveness of intensive short-term residential treatment with severely disturbed adolescents.
The American Journal of Orthopsychiatry. 2001;
71:227
-235

[76] liddle h. Multidimensional family therapy for adolescent drug abuse: clinician’s manual.
Center City, MN:Hazelden Publishing Co;
2009.

[77] liddle ha,
saba g. On context replication: The isomorphic nature of training and therapy.
Journal of Strategic and Systemic Therapies. 1983;
2:3
-11

[78] liddle ha,
hogue a. Multidimensional Family Therapy: Pursuing empirical support through planful treatment development.
In: wagner e, waldron h, editors.
Adolescent substance abuse.
NY:Elsevier;
2001;
227259

[79] liddle h,
dakof g. A randomized controlled trial of intensive outpatient family-based vs residential drug treatment for co-morbid adolescent drug abusers.
Drug and Alcohol Dependence. 2002;
66:S2
-S202, S103

[80] liddle ha,
schwartz sj. Attachment and family therapy: clinical utility of adolescent-family attachment research.
Fam Process. 2002;
41:455
-476

[81] liddle ha,
diamond g,
dakof ga,
arroyo j,
guillory p, et coll. The adolescent module in multidimensional family therapy.
In: lawson g, lawson a, editors.
Family therapy with adolescent drug abusers.
Rockville, MD:Aspen;
1992.
p. 165
-186

[82] liddle h,
dakof g,
diamond g,
parker g,
barrett k,
tejeda m. Multidimensional family therapy for adolescent substance abuse: Results of a randomized clinical trial.
American Journal of Drug and Alcohol Abuse. 2001;
27:651
-687

[83] liddle ha,
rowe cl,
quille tj,
dakof ga,
mills ds, et coll. Transporting a research-based adolescent drug treatment into practice.
Journal of Substance Abuse Treatment. 2002;
22:231
-243

[84] liddle ha,
rowe cl,
henderson ce,
dakof ga,
ungaro ra. Early intervention for adolescent substance abuse: Pretreatment to posttreatment outcomes of a randomized clinical trial comparing Multidimensional Family Therapy and peer group treatment.
Journal of Psychoactive Drugs. 2004;
36:2
-39

[85] lyons js. Redressing the emperor: Improving our children’s public mental health service system.
Praeger;
New York:2004;

[86] lyons js,
terry p,
martinovich z,
peterson j,
bouska b. Outcome trajectories for adolescents in residential treatment: A statewide evaluation.
Journal of Child and Family Studies. 2001;
10:333
-345

[87] lyons js,
woltman h,
martinovich z. An outcomes perspective of the role of residential treatment in the system of care.
Residential Treatment for Children & Youth. 2009;
26 (2):71
-91

[88] lyons js,
bornstein s,
navarro p,
kean r,
rowe b,
vasiliadis hm. Youth Residential Treatment Options in Newfoundland & Labrador.
St. John’s, NL: Newfoundland & Labrador Centre for Applied Health Research, Memorial University. 2010;

[89] mackesy-amiti me,
donenberg gr,
ouellet lj. Prevalence of psychiatric disorders among young injection drug users.
Drug Alcohol Depend. 2012;
124:70
-78

[90] mammar n,
atger i,
botbol m. Hospitalisations séquentielles dans des soins institutionnels au long cours en psychiatrie de l’adolescent et du jeune adulte.
L’information psychiatrique. 2004, 80 numéro 2;

[91]marijuana treatment project research group. Findings from a randomized multisite trial.
Journal of Consulting and Clinical Psychology. 2004;
72:455
-466

[92] martin g,
copeland j. The adolescent cannabis check-up: randomized trial of a brief intervention for young cannabis users.
J Subst Abuse Treat. 2008;
34:407
-414

[93] mccambridge j,
strang j. The efficacy of single-session motivational interviewing in reducing drug consumption and perceptions of drug-related risk and harm among young people: results from a multi-site cluster randomized trial.
Addiction. 2004;
99:39
-52

[94] mccambridge j,
slym rl,
strang j. Randomized controlled trial of motivational interviewing compared with drug information and advice for early intervention among young cannabis users.
Addiction. 2008;
103:1809
-1818

[95] mcfarlane w. The therapeutic social network: A healing community.
In: mcfarlane w, editors.
Multifamily groups in the treatment of severe psychiatric disorders.
New York:Guilford Press;
2002.
p. 36
-48

[96] midford r,
cahill h,
foxcroft d,
lester l,
venning l, et coll. Drug education in Victorian schools (DEVS): the study protocol for a harm reduction focused school drug education trial.
BMC Public Health. 2012;
12:112

[97] miermont j. L’approche psycho-éducationnelle et multifamiliale de William R. MacFarlane : Introduction et commentaires.
Thérapie familiale. 2002;
23:105
-120

[98] miklowitz d. The role of family systems in severe and recurrent psychiatric disorders: a developmental psychopathology view.
Development and Psychopathology. 2004;
16:667
-688

[99] miller wr,
rollnick s. Motivational interviewing: Preparing people to change addictive behavior.
2
nd ed..
Guilford Press;
New York:2002;

[100] minuchin s,
baker l,
rosman b,
liebman r,
milman l,
todd t. A conceptual model of psychosomatic illness in children: Family organization and family therapy.
Archives of General Psychiatry. 1975;
32:1031
-1038

[101] minuchin s. Familles en thérapie.
Paris:Masson;
1983.

[102] monti pm,
colby sm,
barnett np,
spirito a,
rohsenow dj, et coll. Brief intervention for harm reduction with alcohol-positive older adolescents in a hospital emergency department.
Journal of Consulting and Clinical Psychology. 1999;
67:989
-994

[103] mordock jb. Evaluation in residential treatment: the conceptual dilemmas.
Child Welfare. 1979;
58:293
-302

[104] morehouse e,
tobler ns. Preventing and reducing substance use among institutionalized adolescents.
Adolescence. 2000;
35:1
-28

[105] morel a,
couteron jp,
fouilland p. L’aide mémoire en addictologie.
Dunod;
Paris:2010;
456 pp.

[106] morgenstren j,
longabaugh r. Cognitive-behavioral treatment for alcohol dependence: A review of evidence for its hypothesized mechanisms of action.
Addiction. 2000;
95:1475
-1490

[107] nasio jd. Comment agir avec un adolescent en crise.
Payot;
2010;
192 pp.

[108] nollet d,
thomas j. Dictionnaire de psychothérapie cognitive et comportementale.
Ellipses. Paris:2001;

[109] obermeier ge,
henry pb. Adolescent inpatient treatment.
Journal of Chemical Dependency Treatment. 1989;
2:163
-182

[110] obradovic i. Premier bilan des « consultations cannabis » 2005.
OFDT, Tendances, n° 50. 2006;
6 pp.

[111] obradovic i. Evaluation du dispositif de consultations jeunes consommateurs.
OFDT. Saint-Denis:2009;

[112] obradovic i,
le nezet o,
spilka s. Jeunes usagers de drogues et demande d’aide. Estimation du public potentiel d’un dispositif d’aide aux jeunes consommateurs.
Agora débats/jeunesse. 2013, n° 64;
61
-76

[113] oetting er,
donnermeyer jf. Primary socialization theory: the etiology of drug use and deviance.
Subst Use Misuse. 1998;
33:995
-1026

[114] o’farrell tj,
hooley j,
fals-stewart w,
cutter hs. Expressed emotion and relapse in alcoholic patients.
J Consult Clin Psychol. 1998;
66:744
-752

[115] orlando m,
chan ks,
morral ar. Retention of court-referred youths in residential treatment programs: client characteristics and treatment process effects.
Am J Drug Alcohol Abuse. 2003;
29:337
-357

[116] phan o. La prise en charge des consommations de cannabis à l’adolescence.
Psychotropes. 2005;
11:53
-63

[117] phan o,
lascaux m. Adolescents et entretiens motivationnels.
Annales Médico-psychologiques. 2009;
167:523
-528

[118] phan o,
bastard dagher n. Thérapies cognitives et comportementales de l’adolescent.
In : Thérapies cognitives et comportementales et addictions. In: rahioui h, reynaud m (Ed.), editors.
Flammarion;
2006;

[119] phan o,
jouanne c,
monge s. Un essai clinique randomisé sur la psychothérapie des adolescents dépendants au cannabis. A random clinical trial concerning the psychotherapy of adolescents addicted to cannabis.
Annales Médico-Psychologiques. 2010;
168:145
-151

[120] phan o,
henderson ce,
angelidis ,
weil p,
van toorn m, et coll. European youth care sites serve different populations of adolescents with cannabis use disorder. Baseline and referral data from the INCANT trial.
BMC Psychiatry. 2011;
11:110

[121] poulin c,
elliott d. Alcohol, tobacco and cannabis use among Nova Scotia adolescents: implications for prevention and harm reduction.
CMAJ. 1997;
156:1387
-1393

[122] preyde m,
adams g,
cameron g,
frensch k. Outcomes of children participating in mental health residential and intensive family services: Preliminary findings.
Residential Treatment for Children & Youth. 2009;
26:1
-20

[123] prochaska jo,
diclemente cc. Transtheorical therapy toward a more integrative model of change.
Psychotherapy: Theory, Research and Practice. 1982;
19:276
-287

[124] prochaska jo,
diclemente cc. The transtheorical approach: crossing traditional boundaries of therapy.
Homeewood, IL, Dow Jones/Irwin. 1984;

[125] prochaska jo,
velicer wf. The transtheoretical model of health behavior change.
Am J Health Promot. 1997;
12:38
-48

[126] ramesh d,
haney m,
cooper zd. Marijuana’s dose-dependent effects in daily marijuana smokers.
Exp Clin Psychopharmacol. 2013;
21:287
-293

[127] reifman a,
watson wk. Binge drinking during the first semester of college: continuation and desistance from high school patterns.
J Am Coll Health. 2003;
52:73
-81

[128] rigter h,
pelc i,
tossmann p,
phan o,
grichting e, et coll. INCANT: a transnational randomized trial of multidimensional family therapy versus treatment as usual for adolescents with cannabis use disorder.
BMC Psychiatry. 2010;
10:28

[129] rigter h,
henderson ce,
pelc i,
tossmann p,
phan o, et coll. Multidimensional family therapy lowers the rate of cannabis dependence in adolescents: a randomised controlled trial in Western European outpatient settings.
Drug Alcohol Depend. 2013;
130:85
-93

[130] ritter a,
cameron j. A review of the efficacy and effectiveness of harm reduction strategies for alcohol, tobacco and illicit drugs.
Drug Alcohol Rev. 2006;
25:611
-624

[131] robin rw,
long jc,
rasmussen jk,
albaugh b,
goldman d. Relationship of binge drinking to alcohol dependence, other psychiatric disorders, and behavioral problems in an American Indian tribe.
Alcohol Clin Exp Res. 1998;
22:518
-523

[132] rowe c,
rigter h,
henderson c,
gantner a,
mos k, et coll. Implementation fidelity of Multidimensional Family Therapy in an international trial.
J Subst Abuse Treat. 2013;
44:391
-399

[133]samhsa. Substance Abuse and Mental Health Services Administration Office of Applied Studies Results from the 2001 National Household Survey on Drug Abuse: Volume III. Detailed tables.
Sep 2002;
[February 4, 2005].

[134] sanchez zm,
nappo sa,
cruz ji,
carlini ea,
carlini cm,
martins ss. Sexual behavior among high school students in Brazil: alcohol consumption and legal and illegal drug use associated with unprotected sex.
Clinics (Sao Paulo). 2013;
68:489
-494

[135]sante canada.Meilleures pratiques – Troubles concomitants de santé mentale et d’alcoolisme et de toxicomanie. Ottawa, Ontario:Santé Canada. 2002.

[136] scherrer jf,
grant jd,
duncan ae,
sartor ce,
haber jr, et coll. Subjective effects to cannabis are associated with use, abuse and dependence after adjusting for genetic and environmental influences.
Drug Alcohol Depend. 2009;
105:76
-82

[137] sealock md,
gottfredson dc,
gallagher ca. Drug treatment for juvenile offenders: Some good and bad news.
Journal of Research in Crime and Delinquency. 1997;
34:210
-236

[138] seligman p. A brief family intervention with an adolescent referred for drug taking.
Journal Adolescent. 1986;
9:231
-242

[139] shane pa,
jasiukaitis p,
green rs. Treatment outcomes among adolescents with substance abuse problems: the relationship between comorbidities and post-treatment substance involvement.
Evaluation and Program Planning. 2003;
26:393
-402

[140] skinner md,
aubin hj. Craving’s place in addiction theory: contributions of the major models.
Neurosci Biobehav Rev. 2010;
34:606
-623

[141] slesnick n,
meyers rj,
meade m,
segelken dh. Bleak and hopeless no more. Engagement Of reluctant substance-abusing runaway youth and their families.
J Subst Abuse Treat. 2000;
19:215
-222

[142] sloboda z,
glantz md,
tarter re. Revisiting the concepts of risk and protective factors for understanding the etiology and development of substance use and substance use disorders: implications for prevention.
Subst Use Misuse. 2012;
47:944
-962

[143] small s,
eastman g,
cornelius s. Adolescent autonomy and parental stress.
Journal of Youth and Adolescence. 1988;
17:377
-392

[144] smedslund g,
berg rc,
hammerstrøm kt,
steiro a,
leiknes ka, et coll. Motivational interviewing for substance abuse.
Cochrane Database Syst Rev. 2011;
5:CD008063

[145] sroufe l,
rutter m. The domain of developmental psychopathology.
Child Development. 1984;
55:17
-29

[146] stanton md,
todd tc. The family therapy of drug abuse and addiction.
New York:Guilford Press;
1982.

[147] steinberg l. Adolescence.
McGraw-Hill Education;
June 2013;
608 pp.

[148] stephens rs,
roffman ra,
curtin l. Comparison of extended versus brief treatments for marijuana use.
J Consult Clin Psychol. 2000;
68:898
-908

[149] stickley a,
koyanagi a,
koposov r,
razvodovsky y,
ruchkin v. Adolescent binge drinking and risky health behaviours: Findings from northern Russia.
Drug Alcohol Depend. 2013 Sept 11 doi: 10.1016/j.drugalcdep.2013.08.028;
133(3):838
-844

[150] sunseri pa. Family functioning and residential treatment outcomes.
Residential Treatment for Children & Youth. 2004;
22:33
-53

[151] terjanian dc. Element of effective treatment for adolescent drug abusers: Family Communication, Cohesion and Adaptability.
Thèse de Doctorat de Antioch New England Graduate School. 2002;
35 pp.

[152] tevyaw t,
monti p. Motivational enhancement and other brief interventions for adolescent substance abuse: fondations, applications and evaluations.
Addiction. 2004;
99:63
-75

[153] vallee d. Les familles dépendantes : introduction à la clinique des systèmes flous.
Générations. 1995;
2:12
-18

[154] vandrey r,
budney aj,
kamon jl,
stanger c. Cannabis withdrawal in adolescent treatment seekers.
Drug and Alcohol Dependence. 2005;
78:205
-210

[155] vaughn mg,
howard mo. Adolescent substance abuse treatment: A synthesis of controlled evaluations.
Research on Social Work Practice. 2004;
14:325
-335

[156] von sydow k,
lieb r,
pfister h,
hoffler m,
wittchen h. Use, abuse and dependance of ecstasy and related drugs in adolescents and young adults - a transient phenomena? Results from a longitudinal community study.
Drug Alcohol Depend. 2002;
66:147
-159

[157] waldron hb,
slesnick n,
brody jl,
turner cw,
peterson tr. Treatment outcomes for adolescent substance abuse at 4- and 7-month assessments.
J Consult Clin Psychol. 2001;
69:802
-813

[158] waldron hb,
kaminer y. On the learning curve: The emerging evidence supportive cognitive-behavioral therapies for adolescent substance abuse.
Addiction. 2004;
99:93
-105

[159] waldron hb,
turner cw,
ozechowski t,
hops h. Traditional outpatient versus «treatment-elusive» adolescent substance abusers: Baseline and treatment outcome differences.
Paper presented at the annual meeting of the College on Problems of Drug Dependence. Bal Harbour, Florida:2003, June;

[160] walker dd,
roffman ra,
stephens rs,
wakana k,
berghuis j,
kim w. Motivational enhancement therapy for adolescent marijuana users: a preliminary randomized controlled trial.
J Consult Clin Psychol. 2006;
74:628
-632

[161] walker dd,
stephens r,
roffman r,
demarce j,
lozano b, et coll. Randomized controlled trial of motivational enhancement therapy with nontreatment-seeking adolescent cannabis users: a further test of the teen marijuana check-up.
Psychol Addict Behav. 2011;
25:474
-484

[162] webster-stratton c. Stress: A potential disruptor of parent perceptions and family interactions.
Journal of Clinical Child and Adolescent Psychology. 1990;
19:302
-312

[163] wells h. Effects of transfer and problem structure in disjunctive concept formation.
Journal of Experimental Psychology. 1963;
65:63
-69

[164] williams r,
chang s. A comprehensive and comparative review of adolescent substance abuse treatment outcome.
Clinical Psychology: Science and Practice. 2000;
7:138
-166

[165] winters kc. Treatment of adolescents with substance use disorders: Treatment Improvement Protocol (TIP) series 32.
Rockville, MD:Substance Abuse and Mental Health Services Administration (DHHS. Publication No. (SMA) 99-3283);
1999.

→ Aller vers SYNTHESE
 ; Sanchez et coll., 2013
; Sanchez et coll., 2013 )1
. Des usages plus réguliers peuvent être sous-tendus par un mal-être, et constituer un moyen de trouver un refuge, de modifier et rendre plus supportable une atmosphère stressante, voire de supprimer toutes pensées douloureuses. Enfin, des jeunes parmi les plus vulnérables entreront dans la dépendance, passant des simples essais en groupe à des prises quotidiennes, massives et irrépressibles (Slodoba et coll., 2012
)1
. Des usages plus réguliers peuvent être sous-tendus par un mal-être, et constituer un moyen de trouver un refuge, de modifier et rendre plus supportable une atmosphère stressante, voire de supprimer toutes pensées douloureuses. Enfin, des jeunes parmi les plus vulnérables entreront dans la dépendance, passant des simples essais en groupe à des prises quotidiennes, massives et irrépressibles (Slodoba et coll., 2012 ). Les prises en charge devront bien entendu tenir compte de ces multiples contextes. Chaque groupe doit bénéficier d’un programme adapté, chaque individu être suivi de manière personnalisée.
). Les prises en charge devront bien entendu tenir compte de ces multiples contextes. Chaque groupe doit bénéficier d’un programme adapté, chaque individu être suivi de manière personnalisée. ), mais les adolescents qui sont atteints de ce type de pathologie présenteraient plus volontiers des consommations abusives (Clerkin et Barnett, 2012
), mais les adolescents qui sont atteints de ce type de pathologie présenteraient plus volontiers des consommations abusives (Clerkin et Barnett, 2012 ) ;
) ; ). Au lycée et surtout à la faculté, l’alcoolisation massive est associée à une volonté de socialisation et de construction d’un réseau d’amis (Reifman et Watson, 2003
). Au lycée et surtout à la faculté, l’alcoolisation massive est associée à une volonté de socialisation et de construction d’un réseau d’amis (Reifman et Watson, 2003 ) ;
) ; ). L’adolescent face à ses camarades n’a qu’une seule terreur : apparaître comme défaillant et faible (Nasio, 2010
). L’adolescent face à ses camarades n’a qu’une seule terreur : apparaître comme défaillant et faible (Nasio, 2010 ). Pour lui, tous les moyens sont bons à prendre, fussent-ils chimiques, afin de ne pas paraître amoindri. La plupart des adolescents se contentent des boissons énergisantes, dont le principal risque est de permettre l’ingestion d’une plus grande quantité d’alcool. D’autres se tournent vers d’autres psychostimulants plus puissants comme l’ecstasy (ou MDMA) ou la cocaïne ;
). Pour lui, tous les moyens sont bons à prendre, fussent-ils chimiques, afin de ne pas paraître amoindri. La plupart des adolescents se contentent des boissons énergisantes, dont le principal risque est de permettre l’ingestion d’une plus grande quantité d’alcool. D’autres se tournent vers d’autres psychostimulants plus puissants comme l’ecstasy (ou MDMA) ou la cocaïne ; ). Ce risque de développer un abus, une dépendance et des problèmes associés à la consommation est d’autant plus important que le sujet commence à consommer jeune (Von Sydow et coll., 2002
). Ce risque de développer un abus, une dépendance et des problèmes associés à la consommation est d’autant plus important que le sujet commence à consommer jeune (Von Sydow et coll., 2002 ). Tout être humain ne deviendra pas dépendant. La mémoire, l’histoire de la personne entrera en ligne de compte et fera écho ou pas de l’expérience vécue. C’est cet écho, surtout s’il fait caisse de résonance qui entraînera la personne à s’accrocher parfois désespérément à cette première expérience.
). Tout être humain ne deviendra pas dépendant. La mémoire, l’histoire de la personne entrera en ligne de compte et fera écho ou pas de l’expérience vécue. C’est cet écho, surtout s’il fait caisse de résonance qui entraînera la personne à s’accrocher parfois désespérément à cette première expérience. ). Ce craving est particulièrement fort pour le tabac et la cocaïne. Le craving répond aussi à la nécessité d’apaiser une sensation douloureuse interne.
). Ce craving est particulièrement fort pour le tabac et la cocaïne. Le craving répond aussi à la nécessité d’apaiser une sensation douloureuse interne. ). Selon ces auteurs, les signes de sevrage ressembleraient au sevrage aux opiacés. Ils seraient néanmoins moins violents du fait des quantités importantes de cannabis contenues dans les graisses et non actifs immédiatement avec possibilité de relargage étalé dans le temps.
). Selon ces auteurs, les signes de sevrage ressembleraient au sevrage aux opiacés. Ils seraient néanmoins moins violents du fait des quantités importantes de cannabis contenues dans les graisses et non actifs immédiatement avec possibilité de relargage étalé dans le temps. ).
). ) :
) : ) (tableau 10.I
) (tableau 10.I ).
). ). Ces consultations sont aujourd’hui rattachées pour à peu près 80 % d’entre elles à des structures médico-sociales, les CSAPA (Centres de soins d’accompagnement et de prévention en addictologie) et pour le reste aux consultations hospitalières d’addictologie et aux ELSA (sanitaire). Elles sont, le plus souvent, composées d’une petite équipe de deux ou trois professionnels (médecins, psychiatres, psychologues, éducateurs, infirmiers) (Obradovic, 2006
). Ces consultations sont aujourd’hui rattachées pour à peu près 80 % d’entre elles à des structures médico-sociales, les CSAPA (Centres de soins d’accompagnement et de prévention en addictologie) et pour le reste aux consultations hospitalières d’addictologie et aux ELSA (sanitaire). Elles sont, le plus souvent, composées d’une petite équipe de deux ou trois professionnels (médecins, psychiatres, psychologues, éducateurs, infirmiers) (Obradovic, 2006 ).
). ). Elles s’inspirent aussi de l’expérience des CDAG (Centre de dépistage anonyme et gratuit), des apports de l’approche de réduction des risques et des travaux sur l’intervention précoce pour faciliter la rencontre avec des usagers. Elles ont pour mission d’adapter l’accueil et la clinique au regard de la rareté des demandes d’aide exprimées par les jeunes et de répondre à l’inquiétude des parents concernant la consommation et le comportement de leur enfant. Il s’agit d’intervenir « dès les premiers stades de la consommation (usage à risque, usage nocif) et d’assurer accueil, information, évaluation, prise en charge brève et orientation, si nécessaire »4
. Elles s’adressent prioritairement aux mineurs et jeunes adultes présentant une problématique addictive avec ou sans produit (alcool, cocaïne, jeux vidéo…). Elles offrent également un accueil et une information, voire un accompagnement à l’entourage (les parents le plus souvent). Elles se doivent également d’aller à la rencontre des personnes en difficulté (consultations avancées au sein de structure) et se faire connaître des partenaires (éducation nationale ou spécialisée, professionnels de santé…). Ces consultations anonymes, confidentielles et gratuites proposent deux niveaux de réponses :
). Elles s’inspirent aussi de l’expérience des CDAG (Centre de dépistage anonyme et gratuit), des apports de l’approche de réduction des risques et des travaux sur l’intervention précoce pour faciliter la rencontre avec des usagers. Elles ont pour mission d’adapter l’accueil et la clinique au regard de la rareté des demandes d’aide exprimées par les jeunes et de répondre à l’inquiétude des parents concernant la consommation et le comportement de leur enfant. Il s’agit d’intervenir « dès les premiers stades de la consommation (usage à risque, usage nocif) et d’assurer accueil, information, évaluation, prise en charge brève et orientation, si nécessaire »4
. Elles s’adressent prioritairement aux mineurs et jeunes adultes présentant une problématique addictive avec ou sans produit (alcool, cocaïne, jeux vidéo…). Elles offrent également un accueil et une information, voire un accompagnement à l’entourage (les parents le plus souvent). Elles se doivent également d’aller à la rencontre des personnes en difficulté (consultations avancées au sein de structure) et se faire connaître des partenaires (éducation nationale ou spécialisée, professionnels de santé…). Ces consultations anonymes, confidentielles et gratuites proposent deux niveaux de réponses : ) ; il a été formalisé en fonction d’une analyse des pratiques habituelles des CJC (Lascaux et coll., 2010
) ; il a été formalisé en fonction d’une analyse des pratiques habituelles des CJC (Lascaux et coll., 2010 ) et il s’appuie également sur ce qui a été écrit en France à propos des conduites addictives à l’adolescence en CJC (Morel et coll., 2010
) et il s’appuie également sur ce qui a été écrit en France à propos des conduites addictives à l’adolescence en CJC (Morel et coll., 2010 ).
). ).
). ).
). ; Phan et coll., 2010
; Phan et coll., 2010 ) qui démontre la faisabilité et l’efficacité d’une thérapie familiale centrée sur l’adolescent, la MDFT (MultiDimensional Family Therapy), dans ce type de structure.
) qui démontre la faisabilité et l’efficacité d’une thérapie familiale centrée sur l’adolescent, la MDFT (MultiDimensional Family Therapy), dans ce type de structure. et 1997
et 1997 ). Dans ce modèle, les personnes dépendantes passent par une série d’étapes : les stades de changement (Prochaska et DiClemente, 1982
). Dans ce modèle, les personnes dépendantes passent par une série d’étapes : les stades de changement (Prochaska et DiClemente, 1982 ). Dans sa définition par Miller et Rollnick, la motivation représente l’action combinée des forces conscientes et inconscientes qui justifie un comportement (Miller et Rollnick, 2002
). Dans sa définition par Miller et Rollnick, la motivation représente l’action combinée des forces conscientes et inconscientes qui justifie un comportement (Miller et Rollnick, 2002 ). Elle ne représente pas un préalable à la prise en charge et n’est pas du seul ressort du patient, elle est à travailler avec lui. C’est ce que s’attache à faire la thérapie motivationnelle en accompagnant la personne dans le passage de ces différentes étapes.
). Elle ne représente pas un préalable à la prise en charge et n’est pas du seul ressort du patient, elle est à travailler avec lui. C’est ce que s’attache à faire la thérapie motivationnelle en accompagnant la personne dans le passage de ces différentes étapes. ).
). ).
). ). Pour Miller et Rollnick (2002
). Pour Miller et Rollnick (2002 ), l’entretien motivationnel avec des adolescents usagers de substances psychoactives représente un « défi », l’adolescent étant souvent dans une situation de déni des troubles et de méfiance vis-à-vis de toute aide venant des adultes (Miller et Rollnick, 2002
), l’entretien motivationnel avec des adolescents usagers de substances psychoactives représente un « défi », l’adolescent étant souvent dans une situation de déni des troubles et de méfiance vis-à-vis de toute aide venant des adultes (Miller et Rollnick, 2002 ).
). ; Marijuana Treatment Project Research Group, 2004
; Marijuana Treatment Project Research Group, 2004 ) et des résultats très prometteurs ont été observés chez les adolescents (Aubrey, 1997
) et des résultats très prometteurs ont été observés chez les adolescents (Aubrey, 1997 ; Colby et coll., 1998
; Colby et coll., 1998 ; Monti et coll., 1999
; Monti et coll., 1999 ). Ils ont surtout démontré leur efficacité en association avec les TCC (thérapies cognitivo-comportementales) (Dennis et coll., 2000
). Ils ont surtout démontré leur efficacité en association avec les TCC (thérapies cognitivo-comportementales) (Dennis et coll., 2000 ). Dans une large étude nommée CYT (Cannabis Youth Treatment), cinq protocoles de prise en charge des adolescents consommateurs de cannabis ont été évalués. Deux protocoles associaient des entretiens motivationnels à des séances de thérapie comportementale ou de thérapie comportementale et cognitive.
). Dans une large étude nommée CYT (Cannabis Youth Treatment), cinq protocoles de prise en charge des adolescents consommateurs de cannabis ont été évalués. Deux protocoles associaient des entretiens motivationnels à des séances de thérapie comportementale ou de thérapie comportementale et cognitive. ). Elle a évalué 59 études comportant des essais cliniques randomisés et des études cas-témoins. Une des conclusions indiquait que les adolescents ayant bénéficié d’entretiens motivationnels réduisaient plus fortement leurs consommations que ceux n’ayant reçu aucune intervention ; la différence en matière de réduction de consommation n’est plus significative lorsque l’on compare entretien motivationnel et prise en charge structurée (c’est-à-dire ayant fait l’objet d’une formalisation).
). Elle a évalué 59 études comportant des essais cliniques randomisés et des études cas-témoins. Une des conclusions indiquait que les adolescents ayant bénéficié d’entretiens motivationnels réduisaient plus fortement leurs consommations que ceux n’ayant reçu aucune intervention ; la différence en matière de réduction de consommation n’est plus significative lorsque l’on compare entretien motivationnel et prise en charge structurée (c’est-à-dire ayant fait l’objet d’une formalisation). ).
). ). Une personne peut avoir de façon récurrente des pensées automatiques qui l’amènent à consommer des drogues. Le clinicien aide le patient à identifier ces pensées, à faire le lien avec ses comportements et à imaginer et mettre en œuvre d’autres comportements mieux adaptés sans prises de produits (Kadden et coll., 1995
). Une personne peut avoir de façon récurrente des pensées automatiques qui l’amènent à consommer des drogues. Le clinicien aide le patient à identifier ces pensées, à faire le lien avec ses comportements et à imaginer et mettre en œuvre d’autres comportements mieux adaptés sans prises de produits (Kadden et coll., 1995 ).
). ).
). ). Pour permettre les apprentissages et les changements de comportement, la relation thérapeutique doit s’associer à l’application de méthodes et de techniques validées (Cottraux, 2001
). Pour permettre les apprentissages et les changements de comportement, la relation thérapeutique doit s’associer à l’application de méthodes et de techniques validées (Cottraux, 2001 ).
). ) ; certaines sont spécifiques à l’adolescent (inclusion systématique de la famille, importance du processus de séparation-individuation à l’adolescence), d’autres concernent aussi l’adulte mais doivent plus particulièrement attirer la vigilance du thérapeute (intérêt du renforcement des compétences psycho-sociales) :
) ; certaines sont spécifiques à l’adolescent (inclusion systématique de la famille, importance du processus de séparation-individuation à l’adolescence), d’autres concernent aussi l’adulte mais doivent plus particulièrement attirer la vigilance du thérapeute (intérêt du renforcement des compétences psycho-sociales) : ) :
) : ). Cette combinaison s’est révélée très efficace pour créer l’alliance thérapeutique avec les adolescents (Budney et coll., 2000
). Cette combinaison s’est révélée très efficace pour créer l’alliance thérapeutique avec les adolescents (Budney et coll., 2000 ). En effet, une fois ce travail motivationnel avancé, le thérapeute TCC va proposer une analyse fonctionnelle afin d’identifier les stratégies thérapeutiques utiles.
). En effet, une fois ce travail motivationnel avancé, le thérapeute TCC va proposer une analyse fonctionnelle afin d’identifier les stratégies thérapeutiques utiles. ). Les TCC ont ensuite été adaptées pour les adolescents ; de nombreuses études confirment l’intérêt de cette approche et en font un traitement de choix pour peu qu’on y associe une prise en charge des familles.
). Les TCC ont ensuite été adaptées pour les adolescents ; de nombreuses études confirment l’intérêt de cette approche et en font un traitement de choix pour peu qu’on y associe une prise en charge des familles. ont mené une étude randomisée sur 32 adolescents âgés de 13 à 18 ans comparant un groupe TCC à un groupe traité par thérapie interpersonnelle. Sur le court terme, les TCC se sont révélées bien plus efficaces, mais il y avait autant de rechutes dans les deux groupes après un an de suivi (Kaminer et coll., 1998
ont mené une étude randomisée sur 32 adolescents âgés de 13 à 18 ans comparant un groupe TCC à un groupe traité par thérapie interpersonnelle. Sur le court terme, les TCC se sont révélées bien plus efficaces, mais il y avait autant de rechutes dans les deux groupes après un an de suivi (Kaminer et coll., 1998 ).
). ).
). et 2003
et 2003 ).
). ; Dennis et coll., 2000
; Dennis et coll., 2000 ). Elle concernait 600 patients âgés de 14-15 ans, répartis dans deux pôles d’essais thérapeutiques, appliquant cinq méthodes différentes :
). Elle concernait 600 patients âgés de 14-15 ans, répartis dans deux pôles d’essais thérapeutiques, appliquant cinq méthodes différentes : ) ;
) ; ), dans un moment de crise suite à la découverte de sa consommation. Le jeune est souvent en situation scolaire et familiale tendue, allant de difficultés récentes à des décrochages complets. Les parents, porteurs de la demande, constatent leur impuissance face à cette consommation et ses répercussions. Ils sont souvent excédés, voire désespérés par un enfant qu’ils ne comprennent plus, qui leur tient tête et perturbe leur cadre de vie. Ils pointent du doigt les copains, l’environnement comme élément majeur déclenchant. Le cadre familial en situation de rupture met à nu les dysfonctionnements familiaux. L’adolescent, quant à lui, ne demande pas grand-chose si ce n’est qu’on le laisse tranquille, il affirme savoir ce qui est bon pour lui et ne voit généralement pas sa consommation de cannabis comme un problème. Il est alors difficile de cerner quelle est la cause princeps de la consommation : les pratiques parentales, la personnalité de l’adolescent ou l’environnement ? L’origine de celle-ci est souvent multiple et intriquée. Par exemple, des mauvais résultats scolaires engendrent des difficultés de relations intrafamiliales qui, elles-mêmes, peuvent avoir un impact sur le rendement scolaire. Il est donc impossible à partir des données cliniques de différencier ce qui a été la cause de ce qui ne serait qu’une conséquence (Brook et coll., 1998
), dans un moment de crise suite à la découverte de sa consommation. Le jeune est souvent en situation scolaire et familiale tendue, allant de difficultés récentes à des décrochages complets. Les parents, porteurs de la demande, constatent leur impuissance face à cette consommation et ses répercussions. Ils sont souvent excédés, voire désespérés par un enfant qu’ils ne comprennent plus, qui leur tient tête et perturbe leur cadre de vie. Ils pointent du doigt les copains, l’environnement comme élément majeur déclenchant. Le cadre familial en situation de rupture met à nu les dysfonctionnements familiaux. L’adolescent, quant à lui, ne demande pas grand-chose si ce n’est qu’on le laisse tranquille, il affirme savoir ce qui est bon pour lui et ne voit généralement pas sa consommation de cannabis comme un problème. Il est alors difficile de cerner quelle est la cause princeps de la consommation : les pratiques parentales, la personnalité de l’adolescent ou l’environnement ? L’origine de celle-ci est souvent multiple et intriquée. Par exemple, des mauvais résultats scolaires engendrent des difficultés de relations intrafamiliales qui, elles-mêmes, peuvent avoir un impact sur le rendement scolaire. Il est donc impossible à partir des données cliniques de différencier ce qui a été la cause de ce qui ne serait qu’une conséquence (Brook et coll., 1998 ).
). ; Hawkins et coll., 1992
; Hawkins et coll., 1992 ; Oetting et Donnermeyer, 1998
; Oetting et Donnermeyer, 1998 ) (figure 10.1
) (figure 10.1 ). Une situation économique défavorable, des difficultés scolaires, une mauvaise entente familiale ou des pratiques parentales inappropriées ont été des causes identifiées comme étant à risque par rapport à la consommation (Clark et coll., 2012
). Une situation économique défavorable, des difficultés scolaires, une mauvaise entente familiale ou des pratiques parentales inappropriées ont été des causes identifiées comme étant à risque par rapport à la consommation (Clark et coll., 2012 ). La prise de drogue par les parents est aussi un autre facteur de risque de consommation chez l’adolescent (Kilpatrick et coll., 2000
). La prise de drogue par les parents est aussi un autre facteur de risque de consommation chez l’adolescent (Kilpatrick et coll., 2000 ). À l’inverse, une famille impliquée dans la vie de son enfant semble être un facteur de protection majeur (Kopak et coll., 2012
). À l’inverse, une famille impliquée dans la vie de son enfant semble être un facteur de protection majeur (Kopak et coll., 2012 ). En France, l’enquête Escapad a montré qu’il existe une corrélation entre la consommation de psychotropes et la décohabitation des parents ou du répondant (Legleye et coll., 2007
). En France, l’enquête Escapad a montré qu’il existe une corrélation entre la consommation de psychotropes et la décohabitation des parents ou du répondant (Legleye et coll., 2007 ).
).
 )
) ; Steinberg, 2013
; Steinberg, 2013 ). Certains parents auront du mal à gérer leur ambivalence entre la joie de voir leur enfant s’épanouir, et la peine face à leur déclin que le jeune, même inconsciemment, va leur renvoyer. De plus, l’adolescence signifie souvent la fin de carrière d’éducateur des parents et le désir d’autonomie peut être particulièrement mal vécu (Small et coll., 1988
). Certains parents auront du mal à gérer leur ambivalence entre la joie de voir leur enfant s’épanouir, et la peine face à leur déclin que le jeune, même inconsciemment, va leur renvoyer. De plus, l’adolescence signifie souvent la fin de carrière d’éducateur des parents et le désir d’autonomie peut être particulièrement mal vécu (Small et coll., 1988 ). Les chercheurs s’accordent sur un point : l’adolescence est une période durant laquelle les conflits entre parents et enfants augmentent en même temps que la complicité entre eux diminue (Baer, 2002
). Les chercheurs s’accordent sur un point : l’adolescence est une période durant laquelle les conflits entre parents et enfants augmentent en même temps que la complicité entre eux diminue (Baer, 2002 ). Des études ont montré l’importance de l’harmonie du couple et de la satisfaction que les parents ont à échanger avec leur enfant dans la prévention contre l’usage de drogue (Brook et coll., 1998
). Des études ont montré l’importance de l’harmonie du couple et de la satisfaction que les parents ont à échanger avec leur enfant dans la prévention contre l’usage de drogue (Brook et coll., 1998 ). Les conflits de couple apparaîssent encore plus délétères (Farrington, 1999
). Les conflits de couple apparaîssent encore plus délétères (Farrington, 1999 ) que l’absence de parents en rendant difficiles la transmission et donc l’internalisation par l’enfant de principes éducatifs fondamentaux (Fincham et coll., 1994
) que l’absence de parents en rendant difficiles la transmission et donc l’internalisation par l’enfant de principes éducatifs fondamentaux (Fincham et coll., 1994 ). L’importance de la composante émotionnelle « négative » (critiques, hostilité, jugement) au sein des familles représente un élément prédicteur significatif de rechute (O’Farrell et coll., 1998
). L’importance de la composante émotionnelle « négative » (critiques, hostilité, jugement) au sein des familles représente un élément prédicteur significatif de rechute (O’Farrell et coll., 1998 ; Miklowitz, 2004
; Miklowitz, 2004 ). Il agirait comme une « source de stress » qui activerait les vulnérabilités biologiques et psychologiques de l’individu.
). Il agirait comme une « source de stress » qui activerait les vulnérabilités biologiques et psychologiques de l’individu. sur la schizophrénie et des travaux de l’équipe de Palo Alto (1970), l’approche systémique a rapidement été étendue aux problématiques psychosomatiques et addictives (Bateson, 1971
sur la schizophrénie et des travaux de l’équipe de Palo Alto (1970), l’approche systémique a rapidement été étendue aux problématiques psychosomatiques et addictives (Bateson, 1971 ; Minuchin et coll., 1975
; Minuchin et coll., 1975 ; Elkaïm, 1995
; Elkaïm, 1995 ).
). ). Elle va entraver les processus d’autonomisation et placer les membres de la famille dans une situation de co-dépendance (Vallée, 1995
). Elle va entraver les processus d’autonomisation et placer les membres de la famille dans une situation de co-dépendance (Vallée, 1995 ). En effet, l’addiction se développe le plus souvent au moment où l’individu doit se séparer de sa famille (Stanton et Todd, 1982
). En effet, l’addiction se développe le plus souvent au moment où l’individu doit se séparer de sa famille (Stanton et Todd, 1982 ). L’effet de cette consommation agit en retour sur la cause : l’usage de cannabis d’un adolescent génère de l’anxiété chez les parents qu’ils vont exprimer par de l’agressivité, à laquelle l’enfant répond par une augmentation de sa consommation (Duriez, 2008
). L’effet de cette consommation agit en retour sur la cause : l’usage de cannabis d’un adolescent génère de l’anxiété chez les parents qu’ils vont exprimer par de l’agressivité, à laquelle l’enfant répond par une augmentation de sa consommation (Duriez, 2008 ). L’un des buts de l’intervention systémique en addictologie est de décentrer le problème du produit sur le problème sous-jacent affectif ou relationnel que vit l’adolescent avec sa famille (Seligman, 1986
). L’un des buts de l’intervention systémique en addictologie est de décentrer le problème du produit sur le problème sous-jacent affectif ou relationnel que vit l’adolescent avec sa famille (Seligman, 1986 ; Liddle et coll., 2002
; Liddle et coll., 2002 ). L’objectif est de fournir aux membres du système enfant-parent l’occasion de communiquer sur leur façon de communiquer (méta-communication).
). L’objectif est de fournir aux membres du système enfant-parent l’occasion de communiquer sur leur façon de communiquer (méta-communication). ) et largement développée par Laqueur (Laqueur et coll., 1964
) et largement développée par Laqueur (Laqueur et coll., 1964 ; Laqueur, 1978
; Laqueur, 1978 et 1979
et 1979 ). Il s’agit d’une approche groupale et collaborative, fondée sur la recherche d’affiliation. La famille est en position de co-thérapeute au sein d’un groupe d’entraide composé d’autres familles partageant le même problème ; ces familles sont aidées et accompagnées par un thérapeute rompu aux approches familiales (Diamond et coll., 2002
). Il s’agit d’une approche groupale et collaborative, fondée sur la recherche d’affiliation. La famille est en position de co-thérapeute au sein d’un groupe d’entraide composé d’autres familles partageant le même problème ; ces familles sont aidées et accompagnées par un thérapeute rompu aux approches familiales (Diamond et coll., 2002 ; Cassen et Delille, 2007
; Cassen et Delille, 2007 ). Ces groupes multifamiliaux peuvent également se constituer de sous-systèmes familiaux, comme par exemple des rencontres de parents vivant les mêmes difficultés avec leur adolescent. Dans le cas d’enchevêtrement extrême, le travail en sous-système peut avoir un effet restructurant pour les autres membres du système aussi (Minuchin, 1983
). Ces groupes multifamiliaux peuvent également se constituer de sous-systèmes familiaux, comme par exemple des rencontres de parents vivant les mêmes difficultés avec leur adolescent. Dans le cas d’enchevêtrement extrême, le travail en sous-système peut avoir un effet restructurant pour les autres membres du système aussi (Minuchin, 1983 ). Face aux réticences de certaines familles à s’engager dans un travail familial, la thérapie multifamiliale ouvre des perspectives très encourageantes.
). Face aux réticences de certaines familles à s’engager dans un travail familial, la thérapie multifamiliale ouvre des perspectives très encourageantes. ; Tevyaw et Monti, 2004
; Tevyaw et Monti, 2004 ). La deuxième est une approche communautaire qui permet d’amoindrir les sentiments d’isolement et de culpabilité de chacun en favorisant le soutien mutuel et les échanges d’expériences entre les familles (McFarlane, 2002
). La deuxième est une approche communautaire qui permet d’amoindrir les sentiments d’isolement et de culpabilité de chacun en favorisant le soutien mutuel et les échanges d’expériences entre les familles (McFarlane, 2002 ; Cook-Darzens et coll., 2005
; Cook-Darzens et coll., 2005 ).
). ), les thérapies cognitives (Beck et coll., 1993
), les thérapies cognitives (Beck et coll., 1993 ) et les thérapies stratégiques (Haley, 1976
) et les thérapies stratégiques (Haley, 1976 ; Diamond et Liddle, 1999
; Diamond et Liddle, 1999 ). Elle s’appuie également sur des courants cliniques et théoriques tels que : la psychologie du développement de l’adolescent et de sa famille (Sroufe et Rutter, 1984
). Elle s’appuie également sur des courants cliniques et théoriques tels que : la psychologie du développement de l’adolescent et de sa famille (Sroufe et Rutter, 1984 ; Kaye et Furstenberg, 1985
; Kaye et Furstenberg, 1985 ) et la psychologie écologique (Bronfenbrenner, 1979
) et la psychologie écologique (Bronfenbrenner, 1979 ). Ce modèle est développé et testé avec succès depuis 1985 dans le cadre de quatre protocoles majeurs de recherche clinique randomisée. L’évaluation de son efficacité, notamment dans le cadre du CYT (Cannabis Youth Treatment) a montré que la MDFT est significativement plus efficace que les autres traitements étudiés en ce qui concerne quatre principaux axes : la consommation de substances, les troubles du comportement, le fonctionnement familial et l’adhérence thérapeutique (Liddle et Hogue, 2001
). Ce modèle est développé et testé avec succès depuis 1985 dans le cadre de quatre protocoles majeurs de recherche clinique randomisée. L’évaluation de son efficacité, notamment dans le cadre du CYT (Cannabis Youth Treatment) a montré que la MDFT est significativement plus efficace que les autres traitements étudiés en ce qui concerne quatre principaux axes : la consommation de substances, les troubles du comportement, le fonctionnement familial et l’adhérence thérapeutique (Liddle et Hogue, 2001 ; Liddle et coll., 2001
; Liddle et coll., 2001 ; Liddle et Dakof, 2002
; Liddle et Dakof, 2002 ).
). ). Il s’agit de rétablir un processus « normal » de développement chez l’adolescent.
). Il s’agit de rétablir un processus « normal » de développement chez l’adolescent. ). L’isomorphisme est un processus par lequel le thérapeute doit identifier ce qui, des attitudes ou des dires du formateur qui le supervise, l’a fait changer pour se l’approprier et pouvoir dans un second temps le reproduire avec les parents qui de la même manière, devront à leur tour, l’appliquer avec leur adolescent (Hawkins et coll., 1992
). L’isomorphisme est un processus par lequel le thérapeute doit identifier ce qui, des attitudes ou des dires du formateur qui le supervise, l’a fait changer pour se l’approprier et pouvoir dans un second temps le reproduire avec les parents qui de la même manière, devront à leur tour, l’appliquer avec leur adolescent (Hawkins et coll., 1992 ). Ce processus de transmission pédagogique postule que seule l’association de la pensée avec le vécu émotionnel permet une compréhension et une appropriation entière de la pratique.
). Ce processus de transmission pédagogique postule que seule l’association de la pensée avec le vécu émotionnel permet une compréhension et une appropriation entière de la pratique. ) ;
) ; ) ;
) ; ) ;
) ; ).
). ; Slesnick et coll., 2000
; Slesnick et coll., 2000 ; Santé Canada, 2001
; Santé Canada, 2001 ; Terjanian, 2002
; Terjanian, 2002 ; Hogue et coll., 2004
; Hogue et coll., 2004 ; Vaughn et Howard, 2004
; Vaughn et Howard, 2004 ; Rowe et coll., 2013
; Rowe et coll., 2013 ). Ces prises en charge peuvent impliquer les parents de façon très variable, allant des simples visites ou appel téléphonique, à la participation directe de ceux-ci dans les décisions thérapeutiques. Certains programmes se concentrent même principalement sur la thérapie familiale. Cependant, il a été démontré que le simple appel des parents ne suffisait pas et qu’il fallait véritablement accroître les aptitudes à la communication entre parents et adolescents pour espérer un impact positif (Terjanian, 2002
). Ces prises en charge peuvent impliquer les parents de façon très variable, allant des simples visites ou appel téléphonique, à la participation directe de ceux-ci dans les décisions thérapeutiques. Certains programmes se concentrent même principalement sur la thérapie familiale. Cependant, il a été démontré que le simple appel des parents ne suffisait pas et qu’il fallait véritablement accroître les aptitudes à la communication entre parents et adolescents pour espérer un impact positif (Terjanian, 2002 ). Les parents sont porteurs de la demande et leur engagement dans la thérapie est cruciale pour obtenir celui de l’adolescent (Slesnick et coll., 2000
). Les parents sont porteurs de la demande et leur engagement dans la thérapie est cruciale pour obtenir celui de l’adolescent (Slesnick et coll., 2000 ; Rowe et coll., 2013
; Rowe et coll., 2013 ). L’efficacité des protocoles de thérapies familiales formalisés dans le traitement des addictions est bien établie dans la littérature internationale depuis ces trente dernières années, que ce soit avec les patients alcoolo-dépendants (Bateson, 1971
). L’efficacité des protocoles de thérapies familiales formalisés dans le traitement des addictions est bien établie dans la littérature internationale depuis ces trente dernières années, que ce soit avec les patients alcoolo-dépendants (Bateson, 1971 ), les patients toxicomanes (Stanton et Todd, 1982
), les patients toxicomanes (Stanton et Todd, 1982 ), ou encore avec les jeunes usagers (Williams et Chang, 2000
), ou encore avec les jeunes usagers (Williams et Chang, 2000 ).
). ).
). ) ont examiné cinq méthodes thérapeutiques chez les adolescents abuseurs ou dépendants au cannabis dans le cadre du programme CYT. Cette étude n’a pas trouvé de différence significative entre les différentes méthodes : entretien motivationnel couplé à une thérapie cognitivo-comportementale (cinq et 12 séances), réseau de soutien familial (FSN), approche de renforcement communautaire (ACRA) et thérapie familiale multidimensionnelle (MDFT). Toutes les approches se sont avérées efficaces pour réduire la consommation de substances psychoactives.
) ont examiné cinq méthodes thérapeutiques chez les adolescents abuseurs ou dépendants au cannabis dans le cadre du programme CYT. Cette étude n’a pas trouvé de différence significative entre les différentes méthodes : entretien motivationnel couplé à une thérapie cognitivo-comportementale (cinq et 12 séances), réseau de soutien familial (FSN), approche de renforcement communautaire (ACRA) et thérapie familiale multidimensionnelle (MDFT). Toutes les approches se sont avérées efficaces pour réduire la consommation de substances psychoactives. ) a identifié la thérapie famille stratégique brève (BSFT) comme un programme efficace conduisant à une réduction des passages à l’acte des troubles du comportement, de la consommation de cannabis et des troubles antisociaux. De plus, le taux de participation et d’assiduité au programme était élevé.
) a identifié la thérapie famille stratégique brève (BSFT) comme un programme efficace conduisant à une réduction des passages à l’acte des troubles du comportement, de la consommation de cannabis et des troubles antisociaux. De plus, le taux de participation et d’assiduité au programme était élevé. ). Cet essai clinique randomisé a inclus 450 adolescents qui ont été suivis durant 1 an. Il s’agissait de comparer le modèle MDFT à ce qui se fait habituellement dans les consultations pour jeunes consommateurs (thérapie individuelle interpersonnelle ou TCC selon les traditions des pays). Les résultats de cette étude montrent une efficacité du modèle MDFT, notamment en cas de forte consommation (Rigter et coll., 2013
). Cet essai clinique randomisé a inclus 450 adolescents qui ont été suivis durant 1 an. Il s’agissait de comparer le modèle MDFT à ce qui se fait habituellement dans les consultations pour jeunes consommateurs (thérapie individuelle interpersonnelle ou TCC selon les traditions des pays). Les résultats de cette étude montrent une efficacité du modèle MDFT, notamment en cas de forte consommation (Rigter et coll., 2013 ) et chez les sujets jeunes (Hendricks et coll., 2012
) et chez les sujets jeunes (Hendricks et coll., 2012 ), et une bonne adaptabilité du modèle MDFT dans le contexte européen (Rowe et coll., 2013
), et une bonne adaptabilité du modèle MDFT dans le contexte européen (Rowe et coll., 2013 ).
). ) ont montré une réduction de la consommation de cannabis à quatre et/ou sept mois en comparant : thérapie cognitivo-comportementale, thérapie familiale fonctionnelle, une combinaison de ces deux approches et thérapie de groupe psycho-éducative.
) ont montré une réduction de la consommation de cannabis à quatre et/ou sept mois en comparant : thérapie cognitivo-comportementale, thérapie familiale fonctionnelle, une combinaison de ces deux approches et thérapie de groupe psycho-éducative. ) ont montré une plus forte réduction des consommations de substances et une amélioration des performances scolaires pour les jeunes suivis en thérapie familiale multidimensionnelle par comparaison à ceux suivis en groupes psycho-éducatifs, bien que la taille limitée de l’échantillon ne permette pas d’obtenir des résultats significatifs.
) ont montré une plus forte réduction des consommations de substances et une amélioration des performances scolaires pour les jeunes suivis en thérapie familiale multidimensionnelle par comparaison à ceux suivis en groupes psycho-éducatifs, bien que la taille limitée de l’échantillon ne permette pas d’obtenir des résultats significatifs. ) ont montré une plus forte réduction des consommations de substances et une amélioration des performances scolaires pour les jeunes suivis en thérapie familiale multidimensionnelle par comparaison à ceux suivis en groupes psycho-éducatifs, bien que la taille limitée de l’échantillon ne permette pas d’obtenir des résultats significatifs.
) ont montré une plus forte réduction des consommations de substances et une amélioration des performances scolaires pour les jeunes suivis en thérapie familiale multidimensionnelle par comparaison à ceux suivis en groupes psycho-éducatifs, bien que la taille limitée de l’échantillon ne permette pas d’obtenir des résultats significatifs. ) ont montré que la MDFT était plus efficace que les thérapies de groupe de pairs, notamment sur les symptômes d’extériorisation, la cohésion de la famille, la consommation de cannabis et d’alcool.
) ont montré que la MDFT était plus efficace que les thérapies de groupe de pairs, notamment sur les symptômes d’extériorisation, la cohésion de la famille, la consommation de cannabis et d’alcool. ) ont rapporté que le centrage sur la famille était prédictif de résultats positifs du traitement quel que soit le modèle thérapeutique, TCC ou MDFT.
) ont rapporté que le centrage sur la famille était prédictif de résultats positifs du traitement quel que soit le modèle thérapeutique, TCC ou MDFT. ) font état d’une baisse de la consommation d’alcool et de cannabis avec la thérapie multisystémique à six mois, bien que ces gains ne soient pas maintenus à 12 mois.
) font état d’une baisse de la consommation d’alcool et de cannabis avec la thérapie multisystémique à six mois, bien que ces gains ne soient pas maintenus à 12 mois. ) ont rapporté que le modèle de prévention multidimensionnelle familial a montré une amélioration de la confiance en soi, des résultats scolaires et du comportement.
) ont rapporté que le modèle de prévention multidimensionnelle familial a montré une amélioration de la confiance en soi, des résultats scolaires et du comportement. ) sur les aspects de la communication parent-enfant ; Terjanian (2002
) sur les aspects de la communication parent-enfant ; Terjanian (2002 ) et Hogue et coll. (2004
) et Hogue et coll. (2004 ) sur la comparaison thérapie familiale multidimensionnelle et thérapie cognitivo-comportementale.
) sur la comparaison thérapie familiale multidimensionnelle et thérapie cognitivo-comportementale. ) comme une technique d’investigation psychologique destinée à rendre compte de l’inconscient et de ses effets, fondée sur la libre association des idées du sujet. Son but est d’augmenter la capacité du sujet à se voir lui-même (insight), de mieux se connaître, de découvrir ses propres mécanismes de pensée et ses ressentis (Jeammet et Bochereau, 2007
) comme une technique d’investigation psychologique destinée à rendre compte de l’inconscient et de ses effets, fondée sur la libre association des idées du sujet. Son but est d’augmenter la capacité du sujet à se voir lui-même (insight), de mieux se connaître, de découvrir ses propres mécanismes de pensée et ses ressentis (Jeammet et Bochereau, 2007 ). Cette approche n’est pas centrée sur les effets des produits sur l’organisme, mais sur la fonction et le sens que cette consommation peut avoir chez l’adolescent. Le champ des addictions à l’adolescence ne possède pas d’étude sur l’efficacité de ce type de psychothérapie, hormis la présentation d’études de cas (Hachet, 2005
). Cette approche n’est pas centrée sur les effets des produits sur l’organisme, mais sur la fonction et le sens que cette consommation peut avoir chez l’adolescent. Le champ des addictions à l’adolescence ne possède pas d’étude sur l’efficacité de ce type de psychothérapie, hormis la présentation d’études de cas (Hachet, 2005 ). Le travail psychothérapeutique avec l’adolescent implique un aménagement du cadre analytique habituel. La psychothérapie se déroule en face à face et de préférence à un rythme hebdomadaire. Le cadre doit s’élargir aux parents. L’élargissement du cadre participe à une reprise de ce processus de séparation et parfois à son élaboration (Jeammet et Bochereau, 2007
). Le travail psychothérapeutique avec l’adolescent implique un aménagement du cadre analytique habituel. La psychothérapie se déroule en face à face et de préférence à un rythme hebdomadaire. Le cadre doit s’élargir aux parents. L’élargissement du cadre participe à une reprise de ce processus de séparation et parfois à son élaboration (Jeammet et Bochereau, 2007 ). En France, la réflexion autour de l’évolution des psychopathologies dans la clinique de l’adolescent a amené la création d’un modèle thérapeutique, la thérapie bifocale (Jeammet, 1980
). En France, la réflexion autour de l’évolution des psychopathologies dans la clinique de l’adolescent a amené la création d’un modèle thérapeutique, la thérapie bifocale (Jeammet, 1980 et 1984
et 1984 ). L’objectif est d’aborder, d’une part la gestion des réalités externes et, d’autre part, les conflits inconscients qui sous-tendent les processus de dépendance. Plus concrètement, la thérapie bifocale fait intervenir deux thérapeutes, chacun dans un temps et un lieu différent (Phan, 2005
). L’objectif est d’aborder, d’une part la gestion des réalités externes et, d’autre part, les conflits inconscients qui sous-tendent les processus de dépendance. Plus concrètement, la thérapie bifocale fait intervenir deux thérapeutes, chacun dans un temps et un lieu différent (Phan, 2005 ) : d’un côté, le consultant travaille davantage sur « la réalité externe », à savoir les domaines médicaux, familiaux, scolaires et sociaux du patient. D’un autre côté, l’écoute de l’autre intervenant, le psychothérapeute, se prête davantage à la « réalité interne » du patient à travers une relation psychothérapeutique d’inspiration analytique. L’approche psychodynamique repose sur l’hypothèse qu’une conduite addictive est un symptôme d’un processus intrapsychique inconscient. Elle vise à traiter la cause plus que la conséquence. En pratique, elle peut se faire de façon complémentaire à une prise en charge centrée sur le produit.
) : d’un côté, le consultant travaille davantage sur « la réalité externe », à savoir les domaines médicaux, familiaux, scolaires et sociaux du patient. D’un autre côté, l’écoute de l’autre intervenant, le psychothérapeute, se prête davantage à la « réalité interne » du patient à travers une relation psychothérapeutique d’inspiration analytique. L’approche psychodynamique repose sur l’hypothèse qu’une conduite addictive est un symptôme d’un processus intrapsychique inconscient. Elle vise à traiter la cause plus que la conséquence. En pratique, elle peut se faire de façon complémentaire à une prise en charge centrée sur le produit. ). En interrogeant 15 consultations d’Île-de-France, il s’avère que le nombre d’adolescents pouvant bénéficier d’une prise en charge en milieu résidentiel/hospitalier s’élèverait à une centaine de cas sur l’année.
). En interrogeant 15 consultations d’Île-de-France, il s’avère que le nombre d’adolescents pouvant bénéficier d’une prise en charge en milieu résidentiel/hospitalier s’élèverait à une centaine de cas sur l’année. ), et il est beaucoup moins important que dans la population adulte (Vandrey, 2005
), et il est beaucoup moins important que dans la population adulte (Vandrey, 2005 ). Pour les consommations d’alcool, celles-ci étant généralement aiguës à cet âge, les manifestations physiques de sevrage peuvent être présentes mais sont loin d’être systématiques (Robin et coll., 1998
). Pour les consommations d’alcool, celles-ci étant généralement aiguës à cet âge, les manifestations physiques de sevrage peuvent être présentes mais sont loin d’être systématiques (Robin et coll., 1998 ). De plus, dans les demandes d’admission en urgence pour sevrage, la comorbidité avec des troubles psychiatriques est majeure (Lai et coll., 2012
). De plus, dans les demandes d’admission en urgence pour sevrage, la comorbidité avec des troubles psychiatriques est majeure (Lai et coll., 2012 ). Chez les jeunes consommateurs d’opiacés par voie intra-veineuse demandant un sevrage, cette comorbidité est systématique (Mackesy-Amiti et coll., 2012
). Chez les jeunes consommateurs d’opiacés par voie intra-veineuse demandant un sevrage, cette comorbidité est systématique (Mackesy-Amiti et coll., 2012 ). Ainsi à l’adolescence, les demandes de sevrage en urgence, qui viennent souvent des parents et de l’entourage, cachent des situations de décompensation psychiatrique (dépression avec risque suicidaire, troubles du comportement évoquant l’entrée dans une psychose…). Si les hospitalisations courtes ont un intérêt majeur sur la gestion d’une décompensation psychiatrique d’un adolescent en situation de crise, elles ne sont pas suffisantes pour avoir un impact sur le processus de dépendance (AADAC, 2006
). Ainsi à l’adolescence, les demandes de sevrage en urgence, qui viennent souvent des parents et de l’entourage, cachent des situations de décompensation psychiatrique (dépression avec risque suicidaire, troubles du comportement évoquant l’entrée dans une psychose…). Si les hospitalisations courtes ont un intérêt majeur sur la gestion d’une décompensation psychiatrique d’un adolescent en situation de crise, elles ne sont pas suffisantes pour avoir un impact sur le processus de dépendance (AADAC, 2006 ).
). ; Lyons et coll., 2010
; Lyons et coll., 2010 ). Ces services ayant été mis en place dans le cadre de prises en charge sur le long terme, aucune étude n’a pu se centrer sur l’efficacité des cures de sevrage seules. De plus, ces hospitalisations courtes ayant pour fonction de gérer en urgence des situations de crise à la fois addictologiques et surtout psychiatriques (décompensation dépressive, menace de passage à l’acte suicidaire voire entrée dans la psychose), il est impossible d’établir un protocole de recherche clinique randomisé.
). Ces services ayant été mis en place dans le cadre de prises en charge sur le long terme, aucune étude n’a pu se centrer sur l’efficacité des cures de sevrage seules. De plus, ces hospitalisations courtes ayant pour fonction de gérer en urgence des situations de crise à la fois addictologiques et surtout psychiatriques (décompensation dépressive, menace de passage à l’acte suicidaire voire entrée dans la psychose), il est impossible d’établir un protocole de recherche clinique randomisé. ; Burns et coll., 1999
; Burns et coll., 1999 ; Harder et coll., 2006
; Harder et coll., 2006 ).
). ; Lyons et coll., 2001
; Lyons et coll., 2001 ), met en lumière les points forts de leurs compétences (Lyons et coll., 2009
), met en lumière les points forts de leurs compétences (Lyons et coll., 2009 ), améliore leur indice de satisfaction de la vie (Gilman et Handwerk, 2001
), améliore leur indice de satisfaction de la vie (Gilman et Handwerk, 2001 ), et leur fonctionnement psychique (Larzelere et coll., 2001
), et leur fonctionnement psychique (Larzelere et coll., 2001 ; Leichtman et coll., 2001
; Leichtman et coll., 2001 ; Bettmann et Jasperson, 2009
; Bettmann et Jasperson, 2009 ; Lyons et coll., 2009
; Lyons et coll., 2009 ).
). ; Leichtman et coll., 2001
; Leichtman et coll., 2001 ; Preyde et coll., 2009
; Preyde et coll., 2009 ). En effet, améliorer le fonctionnement de la famille pendant le séjour agit sur les problèmes de comportement et le fonctionnement des adolescents. En outre, cette amélioration des relations intrafamiliales est associée à une plus haute probabilité de la poursuite des soins en ambulatoire par l’adolescent à la sortie (Sunseri, 2004
). En effet, améliorer le fonctionnement de la famille pendant le séjour agit sur les problèmes de comportement et le fonctionnement des adolescents. En outre, cette amélioration des relations intrafamiliales est associée à une plus haute probabilité de la poursuite des soins en ambulatoire par l’adolescent à la sortie (Sunseri, 2004 ). Les situations de stress et d’anxiété chez les parents sont directement corrélées à des pratiques parentales inadéquates et à un manque de chaleur et de réactivité (Webster-Stratton, 1990
). Les situations de stress et d’anxiété chez les parents sont directement corrélées à des pratiques parentales inadéquates et à un manque de chaleur et de réactivité (Webster-Stratton, 1990 ; Creasey et Reese, 1996
; Creasey et Reese, 1996 ; Deater-Deckard et Scarr, 1996
; Deater-Deckard et Scarr, 1996 ; Crawford et Manassis, 2001
; Crawford et Manassis, 2001 ). Ce stress parental, signalé comme sévère au moment de l’entrée en soins résidentiels, est considérablement amoindri chez les parents d’adolescents qui ont terminé les soins en établissement (Killeen et Brady, 2000
). Ce stress parental, signalé comme sévère au moment de l’entrée en soins résidentiels, est considérablement amoindri chez les parents d’adolescents qui ont terminé les soins en établissement (Killeen et Brady, 2000 ).
). ). La poursuite des études a un impact positif sur le traitement des pathologies à l’adolescence.
). La poursuite des études a un impact positif sur le traitement des pathologies à l’adolescence. sont des suivis de cohorte, avec pour certains des groupes contrôles comportant un échantillon important. Sur les neuf études évaluant les programmes résidentiels au moyen de suivi de cohorte, cinq évaluaient directement l’efficacité des interventions destinées aux jeunes. Dans l’ensemble, ces cinq études démontrent la pertinence et l’efficacité des traitements en milieu résidentiel. En général, les résultats sont similaires quelles que soient les approches. Les plus efficaces sont celles incluant des prises en charge TCC ou une thérapie familiale. Compte tenu du type d’intervention (soins en milieu résidentiel), il est difficile de construire un vrai groupe témoins. Certaines études (Aktan et coll., 1996
sont des suivis de cohorte, avec pour certains des groupes contrôles comportant un échantillon important. Sur les neuf études évaluant les programmes résidentiels au moyen de suivi de cohorte, cinq évaluaient directement l’efficacité des interventions destinées aux jeunes. Dans l’ensemble, ces cinq études démontrent la pertinence et l’efficacité des traitements en milieu résidentiel. En général, les résultats sont similaires quelles que soient les approches. Les plus efficaces sont celles incluant des prises en charge TCC ou une thérapie familiale. Compte tenu du type d’intervention (soins en milieu résidentiel), il est difficile de construire un vrai groupe témoins. Certaines études (Aktan et coll., 1996 ; Winters, 1999
; Winters, 1999 ) ont comparé des patients suivis en résidentiel versus un groupe suivi en ambulatoire, avec des résultats meilleurs pour les soins réalisés en milieu résidentiel.
) ont comparé des patients suivis en résidentiel versus un groupe suivi en ambulatoire, avec des résultats meilleurs pour les soins réalisés en milieu résidentiel.